提到检验科的主要工作,很多人的第一反应就是三大常规:血尿便常规,即血常规、尿常规、便常规。
虽然如今检验科出现了新的三大常规——SAA、CRP、血常规,但不管是新还是旧三大常规,都是我们应该掌握,并且日常工作中需要用到的。
今天就让我们一起来看一看,新三大常规都包含什么,分别有什么意义,又该如何解读呢?
01 血清淀粉样蛋白A(SAA)
血清淀粉样蛋白A(serum amyloid A,SAA)是一种非特异性急性时相反应蛋白,其作为炎症标志物的临床价值近年来得到广泛关注。SAA水平变化对于感染性疾病的早期诊断、危险评估、疗效观察及预后评价都具有重要临床价值。除了在细菌感染中升高外,SAA在病毒感染中亦显著升高,根据其升高的程度或与其他指标联合运用,可以提示细菌性或病毒性感染,从而弥补了目前常用炎症标志物不能提示病毒感染的不足。
临床意义
1、快速诊断细菌感染和病毒感染;
2、在感染早期、微弱的炎症刺激,SAA较CRP更灵敏,可提供更好的鉴别;
3、反应灵敏,可作为反映感染和炎症控制的敏感指标;
4、广泛应用于感染性疾病辅助诊断、冠心病风险预测、肿瘤患者的疗效及预后动态监测、移植排斥反应监测、类风湿性关节炎病情改善监测方面;
5、SAA、CRP、PCT的组合检测更能体现优势互补,对细菌和病毒感染的诊断和鉴别诊断又多了一份依据,更能体现单项指标不能反映的临床增值意义;
6、SAA与CRP联用可对早期细菌和病毒感染的鉴别诊断提供有力的数据,指导抗生素使用;
7、特别在小儿感染性疾病、新生儿败血症的早期诊断,在婴幼儿感染性疾病的早期的细菌和病毒感染鉴别方面有着比单项做更大的意义;
8、SAA和hs-CRP浓度的升高对预测健康人群未来发生心血管事件危险性的可能呈正相关,两个指标全部升高对预测发生心血管事件的风险的意义更大。
SAA水平临床解读

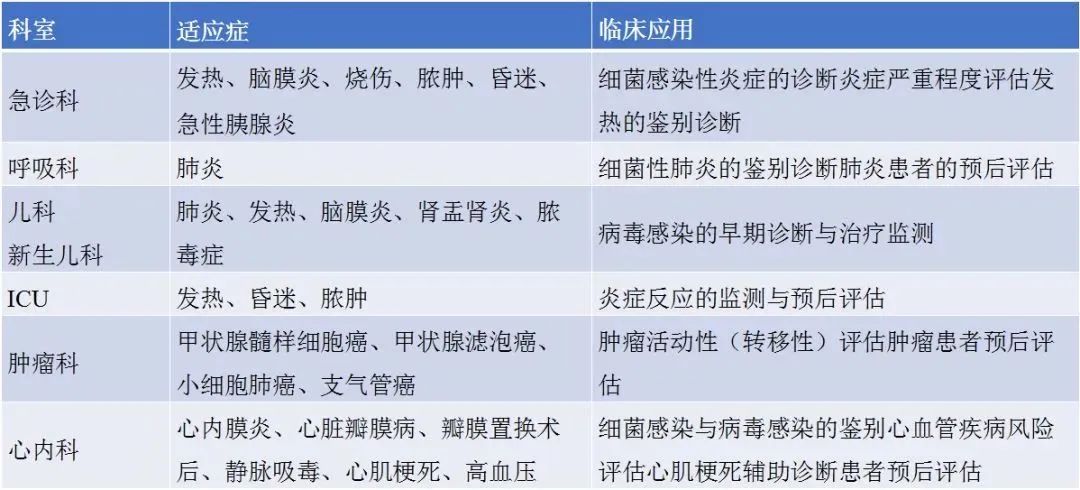
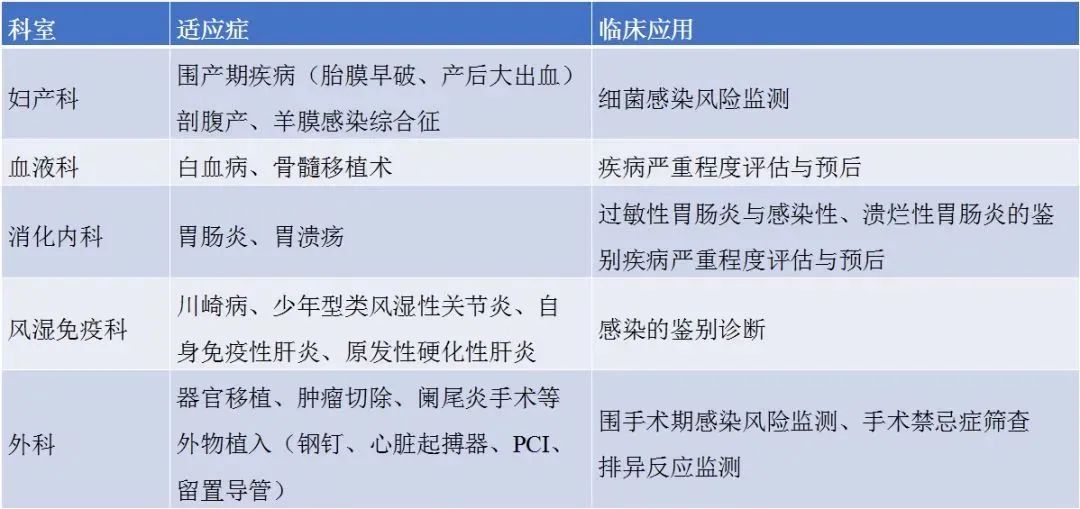
SAA适用科室、适应症及临床应用汇总
02 C反应蛋白(CRP)
CRP,即C反应蛋白,是机体受到微生物入侵或组织损伤等炎症性刺激时肝细胞合成的急性相蛋白。主要是检查主要是反应体内的炎症指标,常在疾病初发时6-8小时升高,24-48小时达到高峰,升高的程度与感染或炎症的严重程度呈正相关。
TIPS:
急性时相反应包括感染、炎症及创伤时某些血清蛋白浓度的变化,这些蛋白除CRP外,还包括血清淀粉样蛋白A、纤维蛋白原、触珠蛋白、α1酸性糖蛋白、铜蓝蛋白、α1抗胰蛋白酶等。其中CRP在健康人血清中浓度很低(<5 mg/L),而在细菌感染或组织损伤时,其浓度显著升高,故被认为其最有价值。
CRP常用于细菌和病毒感染的鉴别诊断。感冒通常由细菌感染或病毒感染引起,大多数细菌性感染会引起CRP升高,而病毒性感染CRP则多数不升高。
应用范围
-
器质性疾病的筛选;
-
急性或慢性炎症如伴有细菌感染;
-
自身免疫或免疫复合物病;
-
组织坏死和恶性肿瘤。
正常参考值
| CRP | 参考范围 | 中值 |
| 成人和儿童 | 0.068-8.2 mg/L | 0.58 mg/L |
| 新生儿,脐血 | ≤0.6 mg/L | |
| 出生后第4天至1个月的婴儿 | ≤1.6 mg/L | |
| 分娩母亲 | ≤47 mg/L |
十大临床意义
1. 感染的诊断与鉴别
CRP在细菌感染发生后6~8 h即开始升高,24~48 h达到高峰,在感染消除后其含量急骤下降,一周内可恢复正常。CRP在病毒感染时无显著升高。
革兰阴性感染:可发生最高水平的CRP,有时高达 500 mg/L。
革兰阳性菌感染和寄生虫感染:通常引起中等程度的反应,典型的是在100 mg/L左右。
病毒感染:引起的反应最轻,通常不超过50 mg/L,极少超过 100 mg/L。在细菌感染的急性期,CRP显著升高,寡聚腺苷合成酶正常。在病毒感染时CRP水平正常或轻微升高,寡聚腺苷合酶水平升高。
2.预测将来心肌梗塞与中风的危险性
C反应蛋白是心血管疾病最强的危险指标,C反应蛋白水平可预测将来心肌梗塞及中风的危险性。
C反应蛋白含量>2.1 mg/L的人与<1 mg/L者比较:将来发生心肌梗塞的危险性为后者的2.9倍;发生缺血性中风的危险性为后者的1.9倍;发生外周动脉血管性疾病的危险性为后者的4.1倍。在痛疼开始后数小时内,CRP升高,3~4 d达高峰,在CK-MB回到正常后7~10 d也降至正常。
3.自身免疫或免疫复合物
系统性红斑狼疮、多肌炎、系统性硬化症CRP无明显改变,所以可用于与风湿性疾病鉴别。若存在发热为并发感染而非疾病的恶化。
4.癌症
已升高或正在升高的CRP预示着不良的预后及常提示转移。结肠癌是导致死亡人数第二多的癌症。研究显示,血液C-反应蛋白含量最高的那些人患结直肠癌的危险,是C-反应蛋白含量最低者的两倍。
5.评估疾病活动性和疗效监控
CRP为 10~50 mg/L表示轻度炎症。CRP升至 100 mg/L表示较严重的疾病,它的严重程度在必要时需静脉注射。CRP> 100 mg/L表示严重的疾病过程并常表示细菌感染的存在。
6.抗生素的治疗监测
系列血浆CRP的测定,可用来作为下列情况的治疗监测:在许多感染时最有效使用抗生素治疗。根据CRP水平的变化来决定抗炎药物的剂量。在CRP下降至正常时,中断抗菌素治疗。在高危人群缺少微生物学诊断时,为抗生素治疗的指引。
7.外科
患者施行手术后24~72 h,血中CRP水平明显升高,约在第5~7 天恢复正常。凡骤升后持续高水平多预示合并感染。对中、大手术患者,在术前和术后3~7天各作常规检测一次。凡术后5~7天CRP仍持续高水平者,理应怀疑合并感染,并配合治疗作随访监测。
8.内科肺炎
CRP>100 mg/L,强烈提示细菌感染,如化脓性支气管炎或肺炎;典型的病毒性肺炎不会超过50 mg/L。心血管病,在痛疼开始后数小时内,CRP升高,3~4 d达高峰,在CK-MB回到正常后7~10 d也降至正常。
代谢综合征,根据CRP水平可将为:
低危险组,<1 mg/L;
中危险组,1~3 mg/L;
高危险组,>3mg/L。
9.妇产科
盆腔炎和子宫附件炎,CRP值升高。盆腔肿块和子宫肌瘤通常多为阴性。
诊断胎膜早破宫内感染。胎膜早破时,如母亲CRP在产前6-19 h超过50 mg/L可作为出现AIS的标准;产后第一天出现的AIS的CRP将比正常分娩时高出2~3倍。
无并发症的CT和NG感染不会引起CRP升高。但扩散到盆腔可引起急时相反应。
10.儿科
新生儿脓毒血症:出生3天前CRP>10 mg/L表示感染。如果CRP在24h内没有超过10 mg/L,多无新生儿感染。
小儿发热:患病超过12h,CRP显著>40 mg/L,ESR显著>30 mm/h应关注为细菌性感染。
脑膜炎:CRP>20 mg/L提示为细菌感染的可能;>100 mg/L时具有细菌感染诊断价值。结脑CRP在20-60 mg/L。成功的治疗可使CRP在一周内降至正常。
03 血常规
血常规是指通过观察血细胞的数量变化及形态分布从而判断血液状况及疾病的检查,是最简单且最重要的常规血液检查,故而取名血常规。
面对多达20余项的血常规,我们该关注什么呢?最重要的是3项:白细胞(WBC)计数、血红蛋白(Hb)浓度和血小板(PLT)计数。因为这3项分别反映了人体外周血中最主要的3 种成分——白细胞、红细胞和血小板的情况。
白细胞计数(WBC)
白细胞计数,是指计数单位体积血液中所含的白细胞数目,旧称白血球,是机体防御系统的重要组成部分。
正常值:
成人(4.0~10.0)×10^9/L;
儿童(5.0~12.0 )×10^9/L;
6个月至2岁(11.0~12.0)×10^9/L
新生儿(15.0~20.0)×10^9/L。
临床意义:
白细胞计数值的高低可提示累及白细胞系统的疾病。
白细胞计数增多
见于急性感染,尿毒症,严重烧伤,急性出血,组织损伤,大手术后,白血病等。
白细胞计数减少
见于伤寒及副伤寒,疟疾,再生障碍性贫血,急性粒细胞缺乏症,脾功能亢进,X线,放射性核素照射,使用某些抗癌药物等。
白细胞分类计数
血液离心时表层为灰白色,这部分的细胞即称为白细胞。它是一组形态、功能和在发育与分化阶段不同的非均质性混合细胞的统称,依据形态、功能和来源而分为粒细胞、淋巴细胞、单核细胞三类。仅以白细胞计数判定临床意义有一定局限性,应结合白细胞分类计数分析病情,较为确切。
正常值:
杆状核1%~5%(0.04~0.5)×109/L,
分叶核50%~70%(2~7)×109/L,
嗜酸粒细胞:0.5%~5.0% (0.05~0.5)×109/L;
嗜碱粒细胞:0%~1% (0~0.1)×109/L;
淋巴细胞:20%~40% (0.2~0.4)×109/L;
单核细胞:3%~8% (0.08~0.8)×109/L。
注:前面是分类百分占比,后面是绝对值。
临床意义:
(1) 中性粒细胞:
增多见于急性和化脓性感染(疖痈、脓肿、肺炎、阑尾炎、丹毒、败血症、内脏穿孔、猩红热等)、各种中毒(酸中毒、尿毒症、铅中毒、汞中毒等),组织损伤、恶性肿瘤、急性大出血、急性溶血等。减少见于伤寒、副伤寒、麻疹、流感等传染病;化疗、放疗。某些血液病(再生障碍性贫血、粒细胞缺乏症、白细胞减少症、骨髓增殖异常综合征等)、脾功能亢进、自身免疫性疾病等。
(2)嗜酸粒细胞:
增多见于过敏性疾病、皮肤病、寄生虫病、某些血液病,射线照射后、脾切除术后、传染病恢复期等。减少见于伤寒、副伤寒、应用糖皮质激素、促肾上腺皮质激素等。
(3) 淋巴细胞:
增多见于某些传染病(百日咳、传染性单核细胞增多症、传染性淋巴细胞增多症、水痘、麻疹、风疹、流行性腮腺炎、病毒性肝炎、淋巴细胞性白血病和淋巴瘤等)。减少见于多种传染病的急性期,放射病、免疫缺陷病等。
(4) 单核细胞:
增多见于结核病、伤寒,感染性心内膜炎、疟疾、单核细胞白血病、黑热病及传染病的恢复期等。
(5) 嗜碱粒细胞:
多见于慢性粒细胞性白血病、嗜碱粒细胞白血病、霍奇金病、脾切除术后等。
除了病理性的原因,别忘了还有生理性原因:饱食、情绪激动、剧烈运动、高温或严寒、女性月经期、妊娠分娩期等都可使白细胞一过性增高。另外,一日之间亦可有波动,下午较早晨为高。
血红蛋白浓度(Hb)
血红蛋白浓度指单位体积(L)血液内所含的血红蛋白的量,血红蛋白又称血色素,是红细胞的主要组成部分,能与氧结合,运输氧和二氧化碳。
正常值:
男性 120~160g/L
女性 110~150g/L
新生儿 170~200g/L
临床意义:
血红蛋白增多
(1) 生理性增多:见于高原居民,胎儿和新生儿,剧烈活动,恐惧,冷水浴等。
(2) 病理性增多:见于严重的先天性及后天性心肺疾患和血管畸形,如法洛四联症,发绀型先天性心脏病,阻塞性肺气肿,肺源性心脏病,肺动脉或肺静脉瘘及携氧能力低的异常血红蛋白病等;也见于某些肿瘤或肾脏疾病,如肾癌,肝细胞癌,肾胚胎瘤及肾盂积水,多囊肾等。
血红蛋白减少
(1)生理性减少:
3个月的婴儿至15岁以前的儿童,主要因生长发育迅速而致的造血系统造血的相对不足,一般可较正常人的低10%-20%,妊娠中期和后期由于妊娠血容量增加而使血液被稀释,老年人由于骨髓造血功能逐渐降低,可导致红细胞和血红蛋白含量减少。
(2)病理性减少:
① 骨髓造血功能衰竭,如再生障碍性贫血,骨髓纤维化所伴发的贫血;
② 因造血物质缺乏或利用障碍所致的贫血,如缺铁性贫血,叶酸及维生素B12缺乏所致的巨幼细胞性贫血;
③ 因红细胞膜,酶遗传性的缺陷或外来因素所致红细胞破坏过多而导致的贫血,如遗传性球形红细胞增多症,海洋性贫血,阵发性睡眠性血红蛋白尿,异常血红蛋白病,免疫性溶血性贫血,心脏体外循环的大手术或某些生物性和化学性等因素所致的溶血性贫血以及某些急性或慢性失血所致的贫血。
血小板计数
血小板计数,指单位体积血液中所含的血小板数目,血小板是血液中最小的细胞,可保护毛细血管的完整性,有效的血小板质量和数量在集体正常止血过程中发挥着重要作用,血小板止血兼有机械性的堵塞伤口和生物化学性的粘附聚合作用。
正常值:
(100~300)×10^9/L
男性 (108~273)×10^9/L
女性 (148~257)×10^9/L
平均值 190×109/L
临床意义:
(1) 生理变异:
健康人的血小板数比较稳定,在一日之间没有大的变动,亦无性别与年龄明显差别,有些妇女血小板可呈周期性(月经期)轻度下降。
(2) 病理意义:
血小板减少见于原发性血小板减少性紫癜,某些内科疾患如胶原性疾患,脾功能亢进,尿毒症,肿瘤骨髓转移引起骨髓纤维化时可继发血小板减少,某些造血系统疾患如白血病,再生障碍性贫血,溶血性贫血,骨髓增生异常综合征等均可伴有血小板减少,凡体内血小板消耗过多,如弥散性血管内凝血及血栓性血小板减少性紫癜,败血症,粟粒结核等血小板也往往减少。
血小板显著增多主要见于原发性血小板增多症,真性红细胞增多症,慢性粒细胞白血病以及肿瘤骨髓转移(有溶骨性变化时),在脾切除手术后,血小板也能呈现一过性增多,此外,骨折,出血和手术后,血小板可反应性轻度增高。
血小板体积分布宽度(PDW) (单位:%) 男:10-18%,女:10-18%,新生儿10-18%。
平均血小板体积(MPV) (单位:fL) 男:7-13 fL,女:7-13 fL,新生儿7-13 fL。
大型血小板比例(P-LCR) (单位:%) 男:10-50%,女:10-50%,新生儿10-50%。
血小板压积(PCT) 男:0.10-0.35%,女:0.10-0.35%,新生儿0.10-0.35%。
作者:医学检验沙龙
版权声明:
本网站所有注明“来源:梅斯医学”或“来源:MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明“来源:梅斯医学”。其它来源的文章系转载文章,本网所有转载文章系出于传递更多信息之目的,转载内容不代表本站立场。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#病毒感染#
64
受教了
65