理论学习:肺癌术后到底该如何随访?为什么临床上如此混乱?有没有统一标准?
2024-06-20 叶建明 叶建明说结节
今天我们一起来学习一下发布于中国胸心血管外科临床杂志的《非小细胞肺癌术后随访中国胸外科专家共识》,并结合《肺癌诊疗指南》与个人的想法谈谈术后随访的问题。
前言:肺癌术后到底该多久复查一次,要查哪些项目?有没有规定的必查项以及可选项?到底该每三个月一查,还是半年一查,抑或只需年度复查?不同病期与不同亚型的肺癌难道不进行区分的吗?医院会不会为了创收过度检查与缩短随访间隔?指南是怎么说的?共识又是怎么说的?叶建明又是怎么认为的?前段时间有位省外专程来杭州我门诊咨询的患者,他提供的术后随访信息有些让我惊讶,但我知道这并不是个例,而是许多医生让肺癌患者术后每三个月复查的,有的甚至是原位癌术后,也要安排患者查增强CT、查PET-CT查肿瘤七项等全面复查的。今天我们一起来学习一下发布于中国胸心血管外科临床杂志的《非小细胞肺癌术后随访中国胸外科专家共识》,并结合《肺癌诊疗指南》与个人的想法谈谈术后随访的问题。
(一)此话题的产生并决定商讨的缘由
前段时间有位重庆专门来杭州我门诊咨询的肺癌术后结友,他今年60岁。结友于2019年4月体检发现右上叶多发磨玻璃结节,问诊7位医生4位建议手术,3位建议随访,于2019年5月楔形切除,病理原位癌1处,AAH(不典型增生)2处,但到上级医院会诊考虑不典型增生:术后按医生建议每3个月复查,当年11月又发现右下叶磨玻璃结节,再次手术结果病理是微浸润性腺癌,重庆会诊结果原位癌。之后前两年每3个月复查,4年内后两年半年一次复查。最近一次复查是2023年6月。
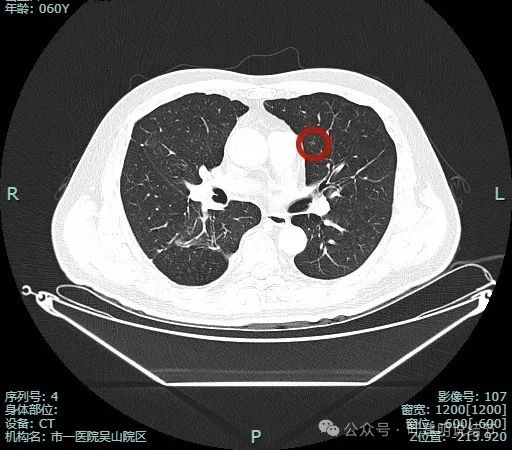
这是目前左肺再发现的微小结节,我是觉得该左肺微小磨玻璃密度结节,仍不确切为恶性性质,而且这么小,也淡,只建议常规年度复查随访就可以了。

上图是他提供的病史信息。
我们发现他右侧做了两次手术,共切除4个病灶,在当地的病理结果是:1处原位癌,2处不典型增生,1处微浸润性腺癌。但按重庆省级医院会诊的结果,则是:1处原位癌(右下第二次手术的结节),3处不典型增生(第一次手术的3个病灶)。关键是不管哪次,术后都是要求他每三个月复查!
(二)肺癌诊疗指南有关术后随访的表述
1、中华人民共和国卫生健康委2022年版《肺癌诊疗指南》

表述非常笼统,只说“对于早中期肺癌经过包括外科手术的综合治疗后,一般主张治疗后2年内每3个月复查1次,2年至5年内每半年复查1次,5年后每年复查1次”。
2、中华医学会《2023年版肺癌诊疗指南》

相对较为详细了些,针对不同分期有区别,对于Ⅰ~Ⅱ期(初始治疗为外科手术±化疗或SBRT治疗后)和可手术切除ⅢA和ⅢB NSCLC R0切除术后、无临床症状或症状稳定者:1.前3年:3~6个月随访1次;吸烟情况评估(鼓励患者戒烟);病史、体格检查、胸部CT±增强扫描。2.第4、5年:1年随访1次;吸烟情况评估(鼓励患者戒烟);病史、体格检查、胸部CT±增强扫描。3. 5年以上:1年随访1次;吸烟情况评估(鼓励患者戒烟);病史、体格检查;低剂量非增强胸部CT(2B类推荐证据)。如果只看频率,就是以下情况:3年内3-6个月1次;此后均1年1次。
3、《肺结节多学科微创诊疗中国专家共识2023年版》

若是ⅠA期的非小细胞肺癌,前2年每3-6个月1次,第2年(应该是第3年开始)每年1次,复查项目包括病史、查休、胸部CT(或增强)、腹腔、颅脑、骨骼或全身PET-CT。
4、基于上述指南共识得出的结论:
如果是早期肺癌术后,则按指南与共识,以下的做法都是合乎要求与规范的:1、三年内每3个月查一次;2、查增强CT检查、PET-CT检查以及骨扫描、彩超等检查。那么何为早期癌呢?微浸润性腺癌当然是早期肺癌,原位癌虽然病理上已经被剔除出肺癌范畴,但由于在肺癌诊疗指南中,以及肺癌的病理分类中仍然放在肺癌一起表述,而不是良性疾病,加上术前仅凭影像无法断定必是原位癌或不典型增生,所以在临床工作中,事实上仍是按肺癌的考虑与处理的,只不过作为腺体前驱病变,惰性、预后好,切除后百分之百治愈。下面是卫健委指南中表述的:原位癌手术切除无病生存率100%;微浸润性腺癌如果完整切除,总体5年生存率为100%。不典型增生较原位癌更轻,当然更是100%。

5、我的困惑:
既然如果病理确认是不典型增生、原位癌或微浸润性腺癌,它们的术后5年生存率都是100%,那何必按肺癌术后随访指南每3-6个月复查呢?更不必查增强CT、PET-CT或骨扫描、头颅磁共振这些了。只需按正常人群年度常规体检就可以了嘛!
(三)学习《非小细胞肺癌术后随访中国胸外科专家共识》节选
原文:
病史问诊及体格检查是疾病诊疗的基本要求,也是 NSCLC 患者术后复查随访的基本要求,有助于系统了解患者病情及初步发现是否有复发、淋巴结转移等变化。有证据表明:肺癌肿瘤标记物便于对复发进行监测,且起着关键作用,故推荐患者每次随访均进行标志物复查监测。CT 是肺癌术后最常用的临床影像学复查手段,各大指南均推荐术后患者进行胸部 CT 复查。在全身复查中,腹部、颅脑、骨骼作为全身远处转移的高发部位,其重要性不容忽视,应作为复查重点。NSCLC 无症状脑转移患者越来越多地被发现,可能是因为颅脑磁共振成像(MRI)被越来越广泛地使用,其在检测微小病变方面优于颅脑 CT,故颅脑检查以增强 MRI 为佳。全身正电子发射断层成像(PET)检查在无症状复发病灶诊断上有较高的敏感度及特异性。当一些良性病变(如肺不张、肺实变和放射性纤维化)在标准 CT 影像中难以与肿瘤区分时,全身 PET-CT 可以区分真正的恶性肿瘤,因此方案 B 包括两种组合:胸、腹、颅脑、骨骼逐个部位检查,或全身 PET-CT 检查,可根据患者病情、意愿、经济能力等做出选择。另外,纤维支气管镜作为侵入性有创检查,不作为常规推荐,当患者病情变化或必要时可酌情选择,如出现术后肺不张、咯血或者术后病理提示支气管残端轻度不典型增生等。其它有创检查及细胞学检查,只有当其它影像学等无创检查无法明确病变时再择优选择。最后,循环肿瘤细胞(CTC)和循环肿瘤 DNA(ctDNA)可能是 NSCLC 早期复发监测的有用指标,但仍限于临床研究阶段,因此不做为常规监测项目,我们期待更多的临床数据支持其预测复发的价值。肺功能检测可以作为术后肺功能剩余及锻炼恢复的检测指标。肺癌生活质量评分被越来越多的 NSCLC 随机对照试验纳入,在临床肿瘤学中变得越来越重要。
表1 非小细胞肺癌术后随访方案
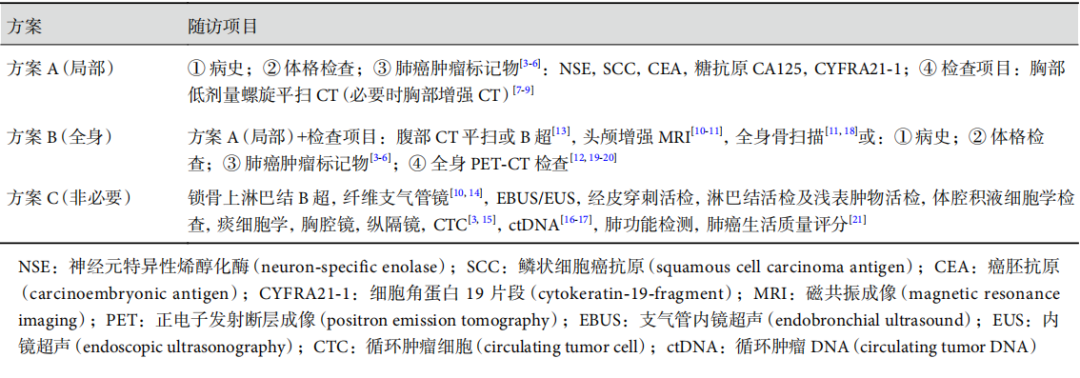
学习:
单从检查项目来说,此共识中的意见与中华医学会版的肺癌诊疗指南中上基本上一致的,包括方案A(病史、查休、肿瘤标记物化验、胸部CT平扫或增强);方案B(腹部CT或彩超,头颅增强MRI、全身骨扫描、或PET-CT检查),还有非必需的方案C(锁骨上淋巴结B超、气管镜、EBUS/EUS、经皮肺穿刺、淋巴结活检及浅表肿物活检、痰细胞学、胸腔镜、纵隔镜、循环肿瘤细胞检测、肺功能检测以及生活质量评分)。当然非必需的项目应该是已经查出有怀疑转移或复发的情况下的可选项目。但即使是方案A与方案B也对早期肺癌来说,尤其是浸润性癌之前的阶段来说,也是太多、太全面了!还好分类的推荐也来了,请看下文。
原文(部分有不影响阅读的删减)及学习:
目前,手术是 NSCLC 的主要治疗方式之一,术后根据其病理分期、高危因素、基因突变等因素决定其术后的辅助治疗方案,而不同的因素及其治疗方案对其术后复发模式存在一定的影响。本共识根据患者是否接受术后辅助治疗及有无基因突变分别阐述其不同的随访方案(表 2)。对于术后辅助治疗争议较大的ⅠB 期患者,根据其危险因素(如肿瘤较差的生长方式、胸膜侵犯、脉管侵犯等),请临床医生根据具体情况决定是否进行术后辅助治疗;对于需行辅助治疗的ⅠB 期患者,建议根据术后需辅助治疗的随访方案进行随访。
表2 各分类患者术后随访建议

1、 原位癌
目前对 NSCLC 原位癌的复发模式研究甚少,基于临床上原位癌复发频率较低,建议患者每年进行 1 次常规全身健康查体,以胸部低剂量螺旋 CT 替代胸部 X 线片检查。
推荐:每年 1 次全身健康查体,胸部低剂量螺旋 CT 替代胸部 X 线片检查。
学习:原位癌术后只需常规每年一次的健康检查。不建议胸片,仍应该低剂量螺旋CT平扫。
2、 Ⅰ期(术后无需辅助治疗,驱动基因阴性)
在根治性手术治疗后的前 2 年内,NSCLC 复发的几率最大,尤其集中在手术后 6~8 个月和 22~24 个月,以胸部为主。Subramanian 等研究发现Ⅰ期复发患者中包括 63% 局部复发、40.5% 远处复发和 72% 的新发原发性肺癌。另外,Ⅰ期术后初次复发最常见的部位是胸部,其次是脑、骨骼和肾上腺。而且不论 NSCLC 的分期或者有无基因突变,全身多发转移的概率依然不低,故适当的全身复查也是有必要的。美国临床肿瘤学会(ASCO)2019 指南专家组推荐前 2 年复查频率应较高,而不是前 3 年。早期 NSCLC 患者的手术方式主要包括楔形切除术、肺段切除术和肺叶切除术。目前,不同术式对患者预后生存是否存在影响尚存争议,Tsutani 等比较楔形切除术(n=93)、肺段切除术(n=56)与肺叶切除术(n=90)治疗肺内磨玻璃密度影(ground-glass opacity,GGO)为主的ⅠA 期腺癌患者的前瞻性研究发现:3 组间复发生存期差异无统计学意义(P=0.44),3 组的总生存期差异亦无统计学意义(P=0.66)。因此接受不同术式的早期 NSCLC 患者随访复查暂不作区分。另外,鉴于同时多原发 NSCLC 检查率不断增加,我们查阅文献发现Ⅰ期同时多原发 NSCLC 的 5 年总生存率和无病生存率分别为 86.1% 和 72.2%,与单独原发 NSCLC 的预后没有显著差异,因此Ⅰ期同时多原发 NSCLC 患者的随访复查也暂不作区分。
推荐:① 前 2 年每 6 个月随访 1 次,每年第 1 个 6 个月方案 A,第 2 个 6 个月方案 B;② 第 2 年后每 1 年随访 1 次,每年方案 B。病情变化及必要时可加做方案 C。
学习:
Ⅰ期肺癌术后:前2年半年查一次,包括:病史、查休、肿瘤标记物化验、胸部CT平扫或增强。但1年时要加:腹部CT或彩超,头颅增强MRI、全身骨扫描、或PET-CT检查。必要时加方案C,也就是更多项目以及侵入性检查等。2年后则:病史、查休、肿瘤标记物化验、胸部CT平扫或增强、腹部CT或彩超,头颅增强MRI、全身骨扫描、或PET-CT检查,也是必要时加方案C。
个人想法:
上述的推荐其实仍主要是针对有转移复发风险的Ⅰ期肺癌术后病人,而对于如今天分享这例这种腺体前驱病变、微浸润性腺癌或浸润性腺癌贴壁为主型的,其实应该仍按原位癌的方案,常规年度正常体检即可,由于它们的预后是一样的,都是切除即治愈。但对于浸润性癌的其他亚型或中低分化的,则按传统早期肺癌的方案随访。
其他今天分享病例以外类型的术后随访专家共识的意见展示(太复杂了,而且罗列出原因,但我们只要结果,大家可只看粗体部分):
1、Ⅱ期、ⅢA 期、ⅢB 期(T3N2M0)(术后需辅助治疗,驱动基因阴性)
NSCLC 随着分期越往后,肿瘤的复发转移概率随之升高,复发时间也相应缩短,尤其接受辅助化疗以后肿瘤复发转移的部位概率都可能发生变化,例如接受化疗患者发生颅内转移的比例更高。有研究显示鳞状细胞癌的脑转移危险率曲线在 9~15 个月内出现中等峰值。腺癌的脑和骨转移危险率曲线分别在 9~27 个月和 15~30 个月出现峰值。Ⅲ~N2 期术后化疗组和观察组的无病生存中位时间分别为 32 个月和 20个月,远处复发的最常见部位是颅脑。而更频繁的影像学检查有助于更早地发现无症状复发。
推荐:① 前 2 年每 3 个月随访 1 次,每年前 3 个 3 个月方案 A,第 4 个 3 个月方案 B;② 第 3~4 年每 6 个月随访 1 次,每年第 1 个 6 个月方案 A,第 2 个 6 个月方案 B;③ 第 4 年后每 1 年随访 1 次,每年方案 B。病情变化及必要时可加做方案 C。
2、术后无需辅助治疗,表皮生长因子受体(EGFR)阳性
根据最新研究,以病理生长方式作为风险因素,可将肺腺癌分为 3 种亚型:低度恶性亚型(贴壁为主型腺癌)、中度恶性亚型(乳头状或腺泡状腺癌)和高度恶性亚型(实性或微乳头状腺癌)。ⅠA1~ⅠB 期中度恶性亚型患者中,EGFR 突变阳性和阴性的 5 年无复发生存率(recurrence-free survival,RFS)相近(分别为 88.4% 和 90.1%),而ⅠA1~ⅠB 期低度恶性亚型患者无需根据 EGFR 突变加以区分,总体 5 年 RFS 高达 98.5%。高度恶性亚型且 EGFR 突变阳性患者的随访将在“4.5 术后需辅助治疗,EGFR 阳性”章节中讨论。综上,对于中度和低度恶性亚型患者不管 EGFR 突变与否,其 5 年 RFS 相近且较高,一般无需进行术后辅助治疗,故无需增加其随访频率。因此对于术后无需辅助治疗、EGFR 阳性的患者,可参考Ⅰ期(术后无需辅助治疗,驱动基因阴性)的随访方案。
推荐:同Ⅰ期(术后无需辅助治疗,驱动基因阴性)随访方案。
3、术后需辅助治疗,EGFR 阳性
据文献报道,EGFR 阳性接受酪氨酸激酶抑制剂(TKI)辅助治疗的患者与接受辅助化疗的患者术后复发的模式存在差异,TKI 辅助治疗转移部位最常见于中枢神经系统,高峰期在 24~36 个月;辅助化疗最常见的是颅外转移,高峰期在 9~15 个月;而 TKI 辅助治疗颅外转移高峰期在 24~30 个月,辅助化疗颅内转移高峰期在 12~18 个月。EGFR 阳性接受辅助术后化疗的 NSCLC 患者初次复发的中位时间为术后 19(95%CI 16.63~21.37)个月,胸部、脑、骨骼、腹部和颈部复发率分别为 69.0%、20.8%、20.8%、7.1% 和 6.6%。在另一项研究中,以培美曲塞为基础的治疗最常见的转移部位是胸腔内。与接受化疗的患者相比,接受 TKI 治疗的患者脑转移更为常见,脑转移的中位时间为 12.0 个月。此外,ⅠA1~ⅠB 期高度恶性亚型患者中 EGFR 突变阳性的 5 年 RFS 劣于突变阴性(分别为 43.8% 和 91.6%),高度恶性亚型患者其生长方式类型为微乳头型或实体型,往往需要术后辅助治疗,故将此部分患者纳入该方案。尽管 EGFR 阳性术后不同辅助治疗存在不同复发模型,但总体都呈现较高的胸部和颅脑复发率,为了提高术后复查的检出率及延长患者生存时间,可将两者综合考虑拟出更全面的复查方案。
推荐:① 前 3 年每 3 个月随访 1 次,每年前 3 个 3 个月方案 A,第 4 个 3 个月方案 B;② 第 4~6 年每 6 个月随访 1 次,每年第 1 个 6 个月方案 A,第 2 个 6 个月方案 B;③ 第 6 年后每 1 年随访 1 次,每次方案 B。病情变化及必要时可加做方案 C。
4、间变性淋巴瘤激酶(ALK)及其它少见突变
EGFR、ALK、鼠类肉瘤病毒癌基因(KRAS)突变患者常见转移部位与驱动基因阴性患者类似,均为胸部、颅脑、骨骼和腹部。无吸烟史、ALK 或C-ros 原癌基因 1-受体酪氨酸激酶(ROS1)融合突变阳性的 NSCLC 患者中位无病生存期往往比融合突变阴性患者短(28.0 个月 vs. 33.9 个月,P=0.128),但其首个复发部位没有显著差异。在另一项研究中,不论分期早晚,无吸烟史的 ALK 阳性患者的 5 年复发风险比阴性患者增加了 1 倍,ALK 阳性也与更高的脑和肝转移风险有关。另外,在ⅠA 期 NSCLC 根治性切除术后的患者中,ALK 阳性与更高的疾病复发风险相关(adjusted hazard ratio=2.64,95%CI 1.08~6.44);而且 ALK 阳性患者局部淋巴结复发率高于 ALK 阴性患者(83.3% vs. 28.6%,P=0.031)。最后,尽管在相关报道中 ALK 融合突变在早期可切除的 NSCLC 患者中的预后意义存在争议,但仍有较多证据支持 ALK 融合突变患者具有高复发风险,与 EGFR 突变患者类似。有关鼠类肉瘤病毒癌基因同源物B1(BRAF)突变研究中,在接受铂类化疗的情况下,携带 BRAF V600E 突变患者的无进展生存期(progression-free survival,PFS)较非突变患者短(4.1 个月 vs. 8.9 个月,P=0.297);一线化疗的 BRAF 突变和 EGFR(5.6 个月 vs. 5.8 个月,P=0.277)或 KRAS(5.6 个月 vs. 4.7 个月,P=0.741)突变患者之间的缓解率和 PFS 相似;BRAF V600E 突变阳性患者的 PFS 较阴性患者短(5.2 个月 vs. 6.4 个月,P=0.561)。有关 ERBB2(HER2)突变的研究亦提示,HER2 突变的 NSCLC 患者具有很高的肺和骨转移率。此外,有研究发现高水平间质表皮转化因子(MET)扩增也与较短的生存期有关(P<0.001),NSCLC 患者中存在 MET 外显子 14 突变会带来更差的预后。酪氨酸激酶受体基因(RET)重排的 NSCLC 患者具有恶性程度更高的病理生长类型,且更容易发生淋巴结转移,但现有研究样本量均较小。神经营养性受体酪氨酸激酶(NTRK)基因融合的相关研究暂未发现其对预后的影响。综上,ALK 及其它少见突变总体上对 NSCLC 患者表现出较差的预后,故在复查随访上应当适当增加随访频率及部位。
推荐:① 术后无需辅助治疗:在Ⅰ期(术后无需辅助治疗,驱动基因阴性)基础上适当增加随访频率;② 术后需辅助治疗:同 EGFR 阳性,术后需辅助治疗的随访方案。
我的学习总结以个人建议:
学习以上指南与共识,并结合自己临床经验与思考,并兼顾方便记忆,整理出下面这张肺癌术后随访建议的表格,供大家参考:

感悟:
就如专家共识开始所说,目前对于术后随访没有非常统一的意见,专家们也是参考不同的指南并结合临床制定了中国的专家共识。但个人觉得太长太复杂了不容易记忆,而且有时并不大的差别并不需要再加以区分,反而利于大家记牢。总体的原则肯定是风险越小、越早期的越可以间隔时间长些,越是分期相对较晚、恶性程度较大、复发转移风险高的相对间隔要短,才能更早发现异常,并积极予以针对性的治疗。如今天分享的这例原位癌的每三个月复杂肯定是不必要的,只能说是为医院创收了而已。医生不加以区分,一律按每三个月复查,虽符合指南精神,不算违规,但违心了哟!
作者:叶建明
版权声明:
本网站所有注明“来源:梅斯医学”或“来源:MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明“来源:梅斯医学”。其它来源的文章系转载文章,本网所有转载文章系出于传递更多信息之目的,转载内容不代表本站立场。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#非小细胞肺癌# #肺癌# #指南共识#
7