当医生患上癌症系列:晚期肿瘤治愈率从0到50%的逻辑是确诊之初就预判耐药基因、使用靶向药组合!
2024-03-09 癌度 癌度
当我们做了基因检测发现有机会吃靶向药,吃上去靶向药之后不断进行影像学CT检查,肿瘤病灶不断缩小,患者的体质和生活质量也很好。如果一直这样该多好!不过对靶向药的耐药还是会发生,这似乎是宿命。
本文是《当医生患上肿瘤》系列的第三篇,也是最后一篇。由于整篇文献的内容非常长,我们尽量将所有关键的信息涵盖住。本文的内容源自下面参考文献的编译,需要详细研读的朋友请自行搜索下载全文。

参考文献刊例示意图
一、当肿瘤病灶缩小时,耐药正在发生
当我们做了基因检测发现有机会吃靶向药,吃上去靶向药之后不断进行影像学CT检查,肿瘤病灶不断缩小,患者的体质和生活质量也很好。如果一直这样该多好!不过对靶向药的耐药还是会发生,这似乎是宿命。
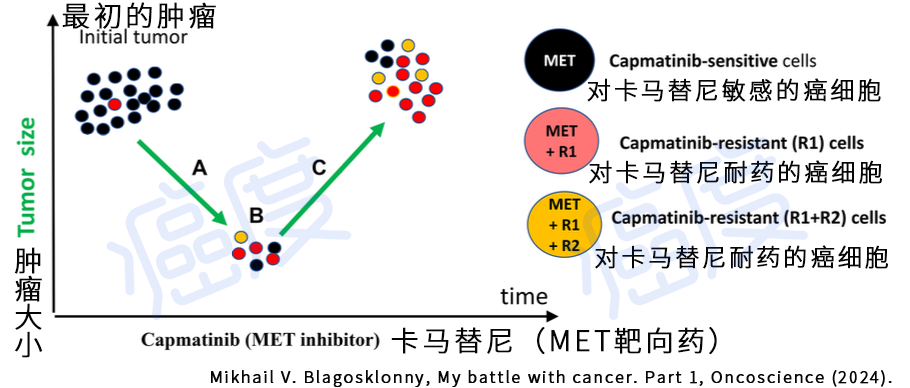
单一靶向药治疗的耐药逻辑
上面图示是最简单的情况,所有的黑色癌细胞都具有MET基因14外显子跳跃突变,一个细胞具有预先存在的R1耐药基因突变(R1可以是激活的EGFR、RET等等基因的突变)。当服用MET靶向药卡马替尼的时候,黑色的癌细胞数量减少,复查CT可以观察到肿瘤病灶逐渐缩小(临床这被判断为有效)。但是携带R1的癌细胞不能被靶向药杀死,这些耐药癌细胞呈现出指数级别的增殖。当这些耐药的癌细胞增殖的数量大于被靶向药杀死的黑色癌细胞数量,这个时候CT观察到的肿瘤病灶就不缩小了。更为可怕的是携带R1的癌细胞后面进化出了R2耐药基因突变,也就是上面图示的黄色癌细胞群,这个癌细胞会对靶向药更加有抗性。
需要说明下,一个肿瘤病灶是不是存在R1耐药突变取决于最开始肿瘤病灶里癌细胞的数量,以及基因突变负荷(TMB这种指标可以评估)。如果确诊时候有一个很大的肿瘤病灶,基因突变负荷比较高,出现R1耐药突变的概率比较大。而比较早期的肿瘤可能就不一定存在R1耐药突变。而R2突变的发生概率会是和治疗持续时间有关,如果靶向药治疗的时间越长,这些癌细胞复制的次数越多就可能出现R2突变。但实际治疗期间R1和R2究竟是什么突变谁也不知道,但是癌细胞会自己摸索出来。
二、病情稳定却实际不稳定,顺序靶向治疗的失败
目前临床治疗实践,在使用靶向药治疗期间,如果肿瘤病灶不增大,甚至是增大不超过20%都是属于病情稳定,患者还是会继续使用靶向药。但是耐药却是一直在发生。其实想一下就能明白,如果药物可以抑制癌细胞增殖但不杀死癌细胞,但是迟早耐药会发生。那个一直观察不变大也不变小的肿瘤病灶还是会变大。
下面图示讲述了病情稳定期间耐药的两个模式,被MET靶向药卡马替尼杀死的黑色癌细胞数量减少,但是携带R1耐药突变的癌细胞数量逐渐增加,如果这两类癌细胞数量减少和增加差不多,就表现出肿瘤病灶大小稳定。但是肿瘤病灶的癌细胞其实正在被逐渐替换,想想有多可怕。第二个模式是下面图的B部分显示的那样,靶向药卡马替尼抑制住了黑色癌细胞的增殖,但不会杀死它们(注意是有这种情况,药物不是杀死了癌细胞,只是抑制了数量增加)。耐药的红色癌细胞数量很少且增殖缓慢。
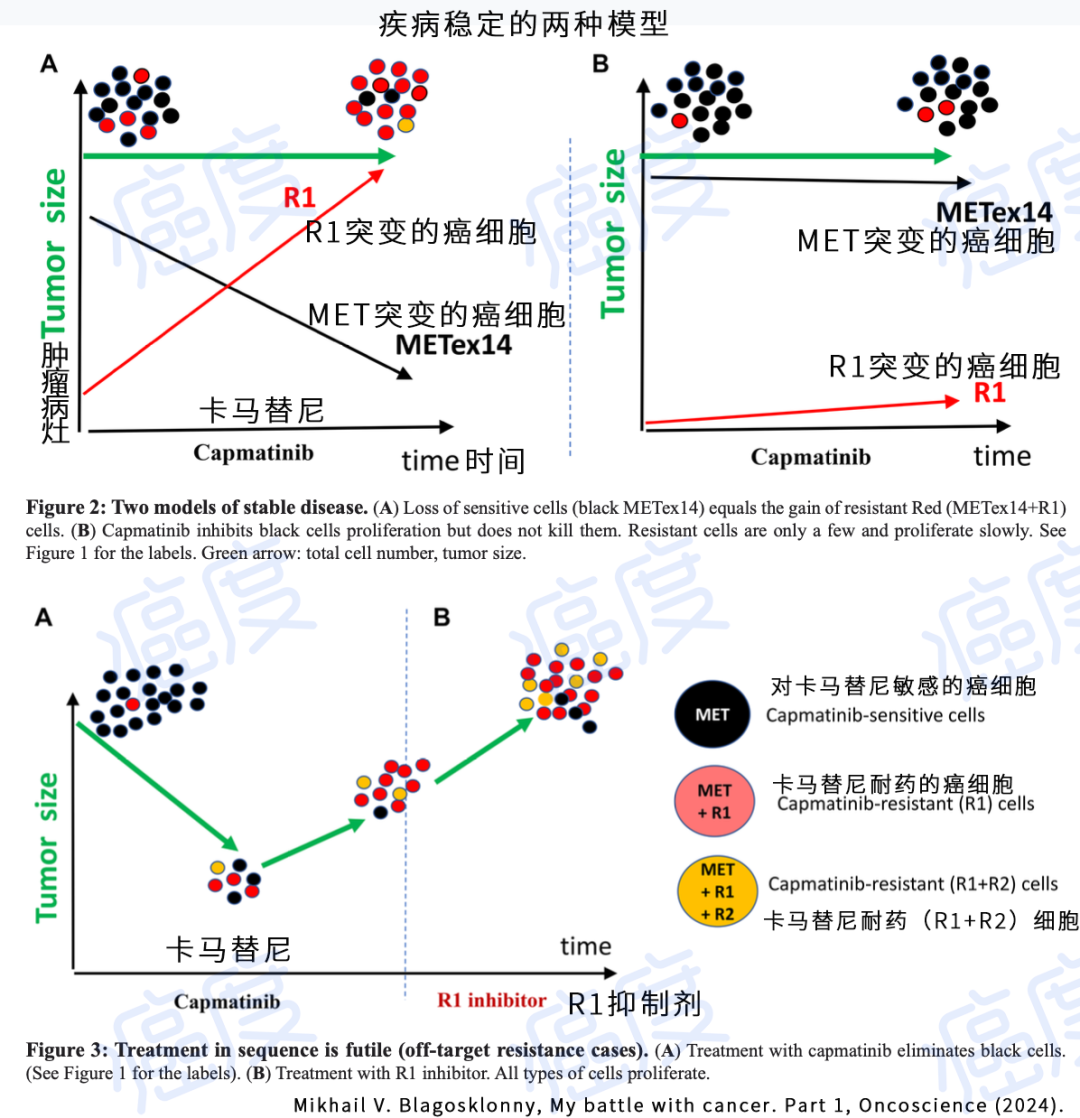
病情稳定的两种模型和顺序治疗的失败逻辑
通过图示我们可以看出,以影像学CT评估肿瘤病灶大小变化来判断治疗耐药是目前的金标准,但是对癌细胞耐药发生的过程判断是很苍白无力。因为不管上面的哪一种病情稳定情况,耐药的癌细胞数量一定会起来,最终表现为肿瘤病灶变大,临床医生判断为耐药。很多时候我们还会选择加量使用靶向药,如果您看懂本文就明白这是饮鸩止渴,除非是你再也不想复敏使用最初的靶向药了。
上面图示的下面讲述的是顺序靶向药治疗的思路,最初使用MET靶向药,额外携带R1突变的癌细胞数量增加,当将卡马替尼换成R1抑制剂之后,MET基因开始重新驱动肿瘤增殖。只有MET靶向药卡马替尼联合R1抑制剂才可以管用。但是如果等到肿瘤复发的时候用这两个靶向药组合为时已晚,因为携带R1突变的癌细胞获得了充足的时间进化出了R2基因突变(也就是上面的黄色癌细胞群),这个时候您将两种靶向药组合也不能杀死那些黄色癌细胞群。这里再次强调下作者的意思:如果要治疗肿瘤那就是一开始就做全面基因测序,最开始用药就是MET和R1两个靶点的靶向药一起用,而不是先用MET靶向药,进展之后发现有R1突变换R1突变的靶向药,这个时候不管单独使用R1靶向药,还是R1靶向药和MET靶向药联合都不管用了,因为癌细胞获得了充足的时间进化出了R2基因突变。
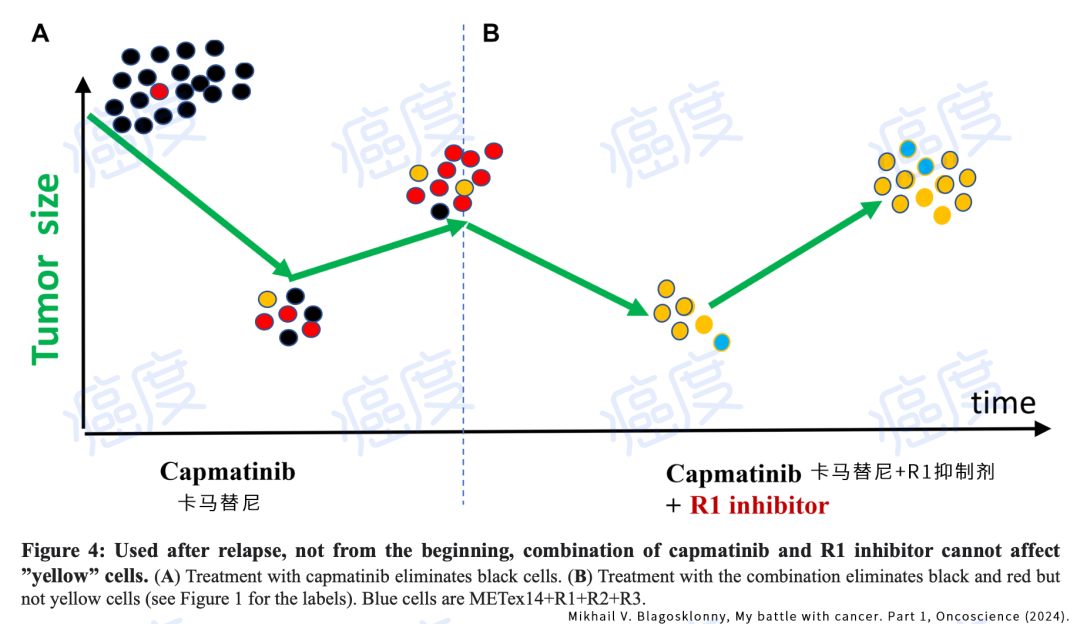
靶向药组合复发再用就晚了
这个章节,作者也抱怨了现在的医疗体系。那就是靶向药还是按照基因突变顺序来吃,只有肿瘤病灶进展了才重新进行基因检测和换药。很多时候还没办法改为化疗,那个时候往往不能延长病人的生存期。
三、最开始就使用靶向药组合
理论上来说,联合靶向药治疗应该在一开始就用。通过消除数量很少的耐药癌细胞,这样才能预防或延缓肿瘤进展。而等耐药真正发生了再去使用靶向药组合,并不能长久地控制肿瘤(逻辑请看上面的两个图示)。
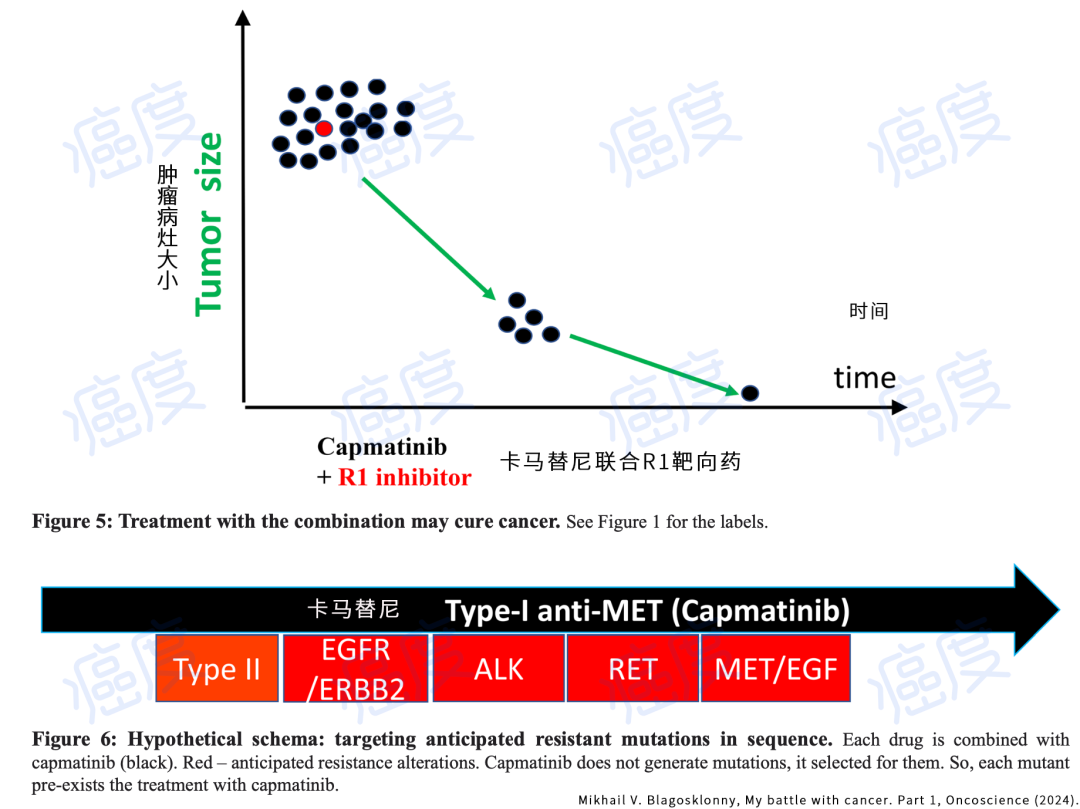
最开始用靶向药组合的治疗逻辑
上面的图示逻辑很纯粹和简单,Sabnis也介绍了理想的靶向药组合应该是疾病进展之前使用,Bozic等人介绍“两种药物的联合治疗同时给出了比顺序治疗更好的效果。”也就是说序贯治疗没有机会实现治愈,而联合疗法提供了一些治愈的希望。
在这里作者对MET基因靶向药的耐药突变做了预判,并介绍可以根据这些预估的可能会出现的耐药突变,一开始就用靶向药组合。也就是在抽血进行血液基因检测的液体活检能测到耐药突变之前,就已经根据预判进行靶向药组合治疗了。那么如果预期的耐药基因突变没有发生怎么办?作者认为仍然是值得尝试的。因为针对两种常见预期耐药基因突变的靶向药组合初始治疗,可能会预防50%的耐药结果,这个策略将治愈的概率从0提升到50%,为数百万绝望的患者提供了希望。注意从0到50%是本文参考文献作者的观点,不是癌度自己拍脑袋说的数,权做参考。

预判耐药并联合靶向药的治疗思路
顺便说一下,作者在本文提到了MET基因靶向药卡马替尼的耐药可能,分别是MET基因的二次突变可以使用卡博替尼,或者是RET等激酶受体突变可使用阿法替尼,所以可以一开始可以将这两个靶向药和卡马替尼顺序联合使用。上面图片的黑色箭头就是一直吃卡马替尼,然后根据预测会出现的耐药突变,不断轮替联合靶向药吃(红色方框)。
四、我所经受的和期望的治疗模式
之前我们介绍过,杀死一个肿瘤病灶里的唯一的一个耐药癌细胞要容易,但是杀死100万个肿瘤病灶里100万个耐药的癌细胞是不可能的。这也是为何作者提议一开始就根据靶向药的耐药可能性进行预判组合靶向治疗。但是在美国他的这个建议也没得到落实。标准的治疗一直到所有的癌细胞都携带R1突变,然后治疗的游戏失败了。
2006年,当我的研究重点从癌症转向衰老之前,就探索出靶向药和化疗的组合,以提高对癌细胞的杀伤。其实目前很多患者恰好是在做这样的治疗。这样说明整体医学界也正在接受这些形式。
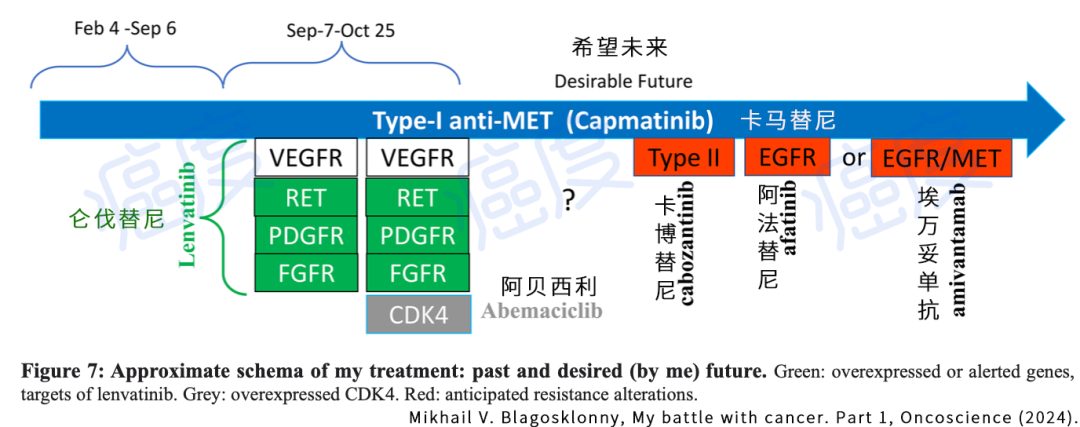
我的治疗的大致模式:过去和(我)期望的未来
上图是作者经过的治疗和希望的理想治疗模式,这是需要一定勇气。由于我们用最先进的液体活检也是仅能检测已经成为规模和气候的癌细胞基因突变(那个时候癌细胞的数量已经不少了),而根据肿瘤病灶大小变化再进行基因检测更换药物,更是远远不可能解决靶向药的耐药问题。办法就是根据最初的驱动基因突变和靶向药,预先判断可能会出现哪些耐药,在一开始用靶向药就轮替组合靶向药,以在耐药癌细胞比较萌芽的阶段杀死它们,不给它们进化产生新耐药基因突变R2的机会,因为如果给了耐药癌细胞足够时间它们进化出R2出现之后,靶向药组合也不管用了。
参考文献:
Mikhail V. Blagosklonny, My battle with cancer. Part 1, Oncoscience (2024).
作者:癌度
版权声明:
本网站所有注明“来源:梅斯医学”或“来源:MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明“来源:梅斯医学”。其它来源的文章系转载文章,本网所有转载文章系出于传递更多信息之目的,转载内容不代表本站立场。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










#肿瘤# #耐药基因# #靶向药组合#
25