复杂冠心病优选搭桥还是介入?最新专家共识
2022-12-02 中国医学论坛报今日循环 中国医学论坛报今日循环
在正式会议之前,提前准备结构化患者信息清单供团队会议全面评估,包括患者基本信息、病史及危险因素、冠心病症状、实验室检查结果、术前有创和无创检查结果
近期,中国医学科学院阜外医院郑哲教授、窦克非教授牵头发布了《复杂冠心病血运重建策略内外科专家共识》。
 【文末可查看共识pdf】
【文末可查看共识pdf】
共识指出
有些患者冠脉病变情况复杂,如冠脉多支病变和左主干病变,或合并多种疾病,如何由多学科心脏团队共同制定最佳血运重建策略,仍存在决策灰区。
01证据较为明确的血运重建策略推荐
共识推荐使用SYNTAX评分指导左主干病变、三支病变合并或不合并糖尿病患者血运重建方式的选择。
左主干病变
1SYNTAX评分≤22分,冠脉搭桥手术和冠脉介入治疗均可,同等推荐;
2SYNTAX评分23~32分,优先推荐搭桥;对于外科手术高危人群,介入治疗也是合理的;
3SYNTAX评分≥33分,推荐搭桥,不推荐介入治疗。
三支病变
1SYNTAX评分≤22分且不合并糖尿病,介入治疗和搭桥均可;如合并糖尿病,优先推荐搭桥;
2SYNTAX评分>22分,推荐搭桥,不推荐介入治疗。
糖尿病
合并糖尿病的冠心病患者,若存在多支血管病变,且预估外科手术风险可以接受,优先推荐搭桥。
单纯使用SYNTAX评分可能会忽视临床因素,建议在制定决策时也要考虑临床因素,使用SYNTAX Ⅱ评分、中国冠状动脉旁路移植术评分系统(SinoSCORE)Ⅱ评分、美国胸外科医师协会(STS)评分、欧洲心脏手术风险评估系统(EuroSCORE)Ⅱ评分等全面评价。
02证据有待补充的血运重建策略推荐
合并糖尿病
对于三支病变合并糖尿病的患者,血运重建策略选择证据较为充分,而针对左主干病变合并糖尿病患者的证据尚不充足。
对于左主干病变合并糖尿病的择期患者,介入治疗和搭桥的3~5年预后相似,但介入治疗的再次血运重建风险更高。
老年 vs. 青年
在老年患者中,与介入治疗相比,搭桥与3年全因死亡风险降低相关,应根据老年患者的风险/获益比和预期寿命选择最佳策略。
在青年患者中,搭桥与介入治疗在38个月全因死亡风险方面相似,介入治疗的主要不良心脑血管事件发生风险更高,主要归因于更高的再次血运重建和再入院风险。
体质指数
在接受搭桥的患者中,超重或肥胖与全因死亡风险无显著相关性,但与心原性死亡风险增加显著相关,低体重与全因死亡风险增加显著相关。
在接受介入治疗的患者中,超重或肥胖与全因死亡风险降低显著相关,而低体重与全因死亡风险增加显著相关。
外科手术风险
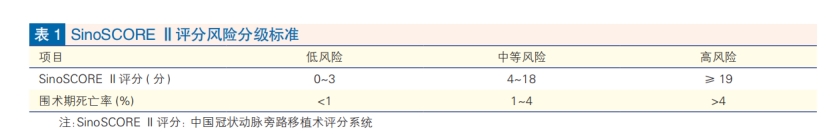
SinoSCORE Ⅱ评分是针对我国患者搭桥风险预测的模型,包含年龄、体质指数、外周血管疾病史、慢性阻塞性肺病、纽约心脏协会心功能分级、左室射血分数和手术类型等相关临床因素,比STS风险评分和EuroSCORE Ⅱ评分更适合中国人群。
在临床决策中,推荐首选SinoSCORE Ⅱ评分进行搭桥手术风险等级评定(见表1)。对于手术风险高的患者,应充分结合患者病情和承受能力选择合理的血运重建方式。
 左室射血分数降低
左室射血分数降低
对于左室射血分数降低(≤35%)的患者,搭桥远期获益更大,可考虑优先选择搭桥。
合并慢性肾脏病
对于慢性肾脏病患者,搭桥在1~5年内主要不良心脑血管事件、全因死亡、再次血运重建和心肌梗死发生风险方面均优于介入治疗,但在卒中风险上,二者相似。
观察性研究提示,对于非透析慢性肾脏病患者,即估算肾小球滤过率为15~60 ml/(min·1.73 m2),与介入治疗相比,搭桥围术期至术后1年的死亡风险更高,但中长期死亡及终末期肾病发生风险较低。
对于终末期肾病患者,搭桥的全因死亡和心肌梗死发生风险低于介入治疗。
在接受肾移植的患者中,介入治疗和搭桥术后远期生存结局类似。
合并脑血管病
在有脑血管病病史的患者中,介入治疗和搭桥的近远期主要不良心脑血管事件发生风险相似,搭桥在远期复合终点事件发生风险方面有获益趋势。
合并房颤
目前,在复杂冠心病合并心律失常患者中对比介入治疗与搭桥术后预后的研究证据非常有限。
一项回顾性研究比较了121例接受搭桥和301例接受介入治疗的冠心病合并房颤患者的3年结局,结果显示,接受介入治疗的患者总生存率明显低于接受搭桥的患者,而心肌梗死、再次血运重建和主要不良心脑血管事件发生率均更高。
合并瓣膜病
对于合并瓣膜病的患者,建议根据心脏瓣膜病是否有手术指征来考虑血运重建策略:有指征者首选搭桥,无指征者根据患者冠脉及整体情况来制定血运重建决策。
共识强调,心脏团队在制定治疗决策时,不仅要对患者不同血运重建方式下的获益与风险评估结果达成基本共识,综合使用必要的评分体系,更要结合患者的一般情况和病变解剖特点,来制定个体化治疗决策(见表2)。
 03关于完全血运重建的讨论
03关于完全血运重建的讨论
2018年欧洲心脏病学会血运重建指南首次指出,在制定临床决策时应考虑实现完全血运重建的可能性,选择可达到完全血运重建的治疗方案。
但由于介入治疗和搭桥的治疗原理差异,两者期望达到的完全血运重建目标不同。随着冠脉生理学评估的发展及广泛认可,介入治疗的目标是实现功能学完全血运重建,即所有有缺血或血流动力学证据的病变成功进行血运重建。
由于功能学对搭桥的指导意义尚不明确,搭桥的主要目标仍是实现解剖学血运重建,即直径≥1.5 mm且狭窄≥50%的冠脉成功血运重建。
共识指出,对于多种并发症和病变复杂的患者,不惜一切代价实现完全血运重建,可能会发生更多的手术并发症以及支架再狭窄或桥血管衰败,从而削减完全血运重建的获益。
因此,在病变复杂或有多种并发症等情况下,可以考虑由心脏团队综合评估获益和风险后给出“姑息性不完全血运重建策略 ”。
04心脏团队的规范化实践要点推荐
心脏团队构成
常规复杂冠心病心脏团队必须包含心脏外科和心脏介入医师,必要时增加非介入心内科、影像科、超声科、麻醉科、体外循环科、护理等成员;
各学科人员数量:各学科间人数均衡,推荐心脏外科医师≥2名,心脏介入医师≥2名,必要时可增加其他学科医师参与,每学科医师≥1名。
专家遴选
在条件允许的情况下,推荐由具有一定资质和水平的多学科医师组成心脏团队:
心脏外科医师搭桥手术总量≥200例、可完成体外循环和非体外循环搭桥,有血运重建相关临床研究经验和循证医学素质者更优;
心脏介入医师介入治疗手术量≥200例/年,左主干介入治疗手术量≥25例/年,可完成CTO病变的处理,有血运重建相关临床研究经验和循证医学素质者更优。
团队成员培训
推荐在心脏团队组建后尽快对心脏团队成员进行培训,培训应就最新临床研究证据、介入治疗和搭桥技术进展、风险-获益权重等达成共识,并形成本单位的血运重建决策制定流程。
决策制定流程
在正式会议之前,提前准备结构化患者信息清单供团队会议全面评估,包括患者基本信息、病史及危险因素、冠心病症状、实验室检查结果、术前有创和无创检查结果、临床评分(SYNTAX 评分、SYNTAX Ⅱ评分、STS 评分、SinoSCORE评分 )。
在条件允许的情况下,可通过25~50例模拟病例讨论的形式促进团队成员的学科合作。
在正式会议时,推荐成员根据患者的一般情况和病变解剖特点综合评估,团队成员轮流发言,阐述决策及主要原因,随后对证据和各手术可行性进行讨论,最后进行二次独立决策的制定,根据少数服从多数的原则获得团队决策。
最终,内外科医师分别与患者进行沟通,结合患者意愿,获得真实世界治疗方案。
作者:中国医学论坛报今日循环
版权声明:
本网站所有注明“来源:梅斯医学”或“来源:MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明“来源:梅斯医学”。其它来源的文章系转载文章,本网所有转载文章系出于传递更多信息之目的,转载内容不代表本站立场。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言