指南共识:银屑病基层诊疗指南(2022年)
2022-11-03 全科学苑 中华全科医师杂志
银屑病是一种遗传与环境共同作用诱发的免疫介导的慢性、复发性、炎症性和系统性疾病,典型的临床表现为鳞屑性红斑或斑块,局限或广泛分布,可出现脓疱或其他系统性症状。
银屑病是一种遗传与环境共同作用诱发的免疫介导的慢性、复发性、炎症性和系统性疾病,典型的临床表现为鳞屑性红斑或斑块,局限或广泛分布,可出现脓疱或其他系统性症状,包括关节损害、代谢综合征、心血管疾病、炎症性肠病和慢性肾脏疾病等。
发病机制
异常活化的T细胞在表皮或真皮层浸润为银屑病的重要病理生理特征,提示免疫系统参与该病的发生和发展过程。树突细胞及其他抗原提呈细胞产生肿瘤坏死因子(tumor necrosis factor,TNF)-α、白介素(IL)-12、IL-23,诱导CD4+辅助性T淋巴细胞(Th17细胞)增殖和分化,进而分泌IL-17、IL-22等多种细胞因子,刺激角质形成细胞过度增殖或关节滑膜细胞的炎症反应。因此,Th17细胞及IL-23/IL-17轴在银屑病发病中可能处于关键环节,并已经成为新的治疗靶点。
治疗
银屑病为慢性疾病,虽易反复,但通过规范治疗,病情可以控制。治疗以控制及稳定病情,减缓或阻抑疾病进展,减轻红斑、鳞屑、斑块厚度及瘙痒程度,控制相关并发症,提高患者生命质量为目的,需终身治疗,方案提倡个性化。
治疗方案制定应基于疾病分型和严重程度,轻度以外用药物治疗为主;中重度可使用光疗、系统药物治疗或生物制剂治疗。提倡中西医结合治疗。近年来生物制剂用于银屑病治疗,疗效好、安全,不良反应少,银屑病不再是难以治愈性疾病。治疗中需加强医患沟通,提高患者治疗依从性,避免疾病复发或加重因素,减少治疗不良反应。
(一)外用药物治疗
外用药物适用于绝大多数银屑病患者,常用外用药物包括:
1.润肤剂:作为局部外用药物治疗的基础用药。通过增加药物渗透性,提高局部外用糖皮质激素的疗效。对于急性期、进行期寻常型和红皮病型银屑病,润肤剂可作为治疗的基础外用制剂。常用润肤剂有皮肤屏障修复霜、维生素E霜/软膏、植物油、羊毛脂及其衍生物、凡士林等。
2.糖皮质激素:合理使用糖皮质激素外用制剂是一种经济、有效的治疗选择。外用糖皮质激素的疗效与药物活性、浓度和剂型等有关。通常将糖皮质激素抗炎强度分4级:超强效、强效、中效和弱效(表1)。红皮病型、脓疱型和急性点滴状银屑病宜选用弱效或中效糖皮质激素;慢性斑块状银屑病可选用中效或强效糖皮质激素;面部、腋窝、阴囊等部位及儿童可选用中低效非氟化糖皮质激素;掌跖部位可用超强或强效类糖皮质激素。
表1. 治疗银屑病的外用糖皮质激素分级代表药物及使用建议
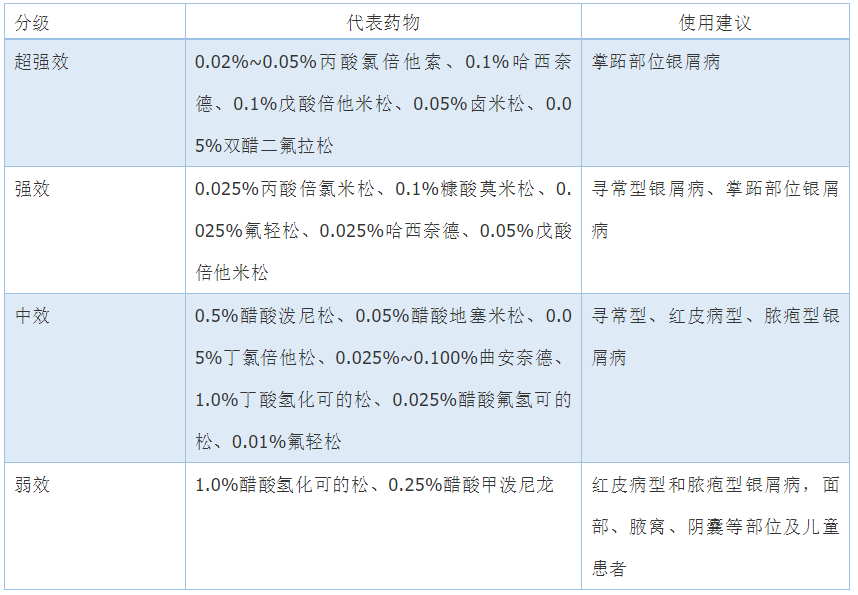
原则上在取得显著疗效后逐渐降级和减量,使用强效糖皮质激素的时限通常<2周,不主张长期连续使用。长期外用糖皮质激素的不良反应包括皮肤萎缩、毛细血管扩张、萎缩纹、紫癜、多毛等,故建议其与非激素类外用药物联合、序贯或交替使用。不建议大面积外用糖皮质激素,因为大面积用药导致经皮吸收的药量增加,易引起系统不良反应,并且停药后会引起疾病“反跳”。
3.维生素D3衍生物:如卡泊三醇软膏、他卡西醇软膏等,适用于静止期斑块状银屑病,与糖皮质激素相比,该类药物疗效持续时间更长。维生素D3衍生物与糖皮质激素联合、交替使用可增加疗效,降低激素不良反应。使用时需注意局部皮肤刺激症状、血清钙水平可逆性升高等不良反应。
4.维A酸类:用于躯干和四肢部位的静止期斑块状银屑病,用药面积不超出20%体表面积。临床常用有0.025%维A酸乳膏和0.1%他扎罗汀乳膏。维A酸类最好与糖皮质激素联合外用,可以减少刺激,增强疗效。维A酸类联合中波紫外线治疗时,可提高疗效,减少光疗剂量。常见不良反应有刺激性皮炎和光敏感。
5.钙调磷酸酶抑制剂:0.03%他克莫司软膏或1%吡美莫司乳膏可作为面部皮损的治疗首选,对反向银屑病(发生于腋窝、外阴、腹股沟、乳房下等皮肤褶皱部位的银屑病)亦有效。该类药物可与糖皮质激素联合或序贯外用,发挥协同效应,减轻糖皮质激素不良反应。
6.芳香烃受体激动剂:1%本维莫德乳膏具有抗炎、调节表皮角质形成细胞角化、减少真皮血管新生等作用,对轻中度寻常性银屑病显示良好的疗效和安全性,亦可用于掌跖脓疱病。
7.外用复方制剂:常用药物包括复方卡泊三醇(卡泊三醇+倍他米松)、复方丙酸氯倍他索(维A酸+丙酸氯倍他索)及复方他扎罗汀(他扎罗汀+倍他米松)等,与单药治疗相比,可提高疗效,减轻不良反应。
8.其他:角质促成剂和角质松解剂亦可作为联合外用药物治疗慢性斑块状银屑病,常用角质促成剂如2%~5%焦油或糠馏油、5%~10%黑豆馏油、3%水杨酸、3%~5%硫磺、0.1%~0.5%蒽林和5%鱼石脂等,常用角质松解剂如5%~10%水杨酸、10%硫磺、20%尿素、5%~10%乳酸等。
(二)紫外线治疗(光疗)
目前临床上应用最广泛的是窄谱中波紫外线(narrow band ultraviolet B light,NB-UVB),波长311~313 nm,适用于中重度寻常型银屑病,红皮病型和脓疱型银屑病应慎用。308 nm光可用于局限性顽固皮损。
NB-UVB治疗方法:首先测定患者的最小红斑量(minim al eryth ema dose,MED);初始剂量以0.5~0.7 MED照射,每周治疗3次;根据患者照射后的反应,递增前次剂量的10%~20%或固定剂量(0.05或0.10 J/cm2);治疗后如无明显红斑,可递增照射剂量;出现轻度红斑,维持原剂量照射;出现中、重度红斑,待红斑消退后可继续治疗,但照射剂量需减少前次剂量的10%~20%;出现痛性红斑或水疱,应暂停治疗并作对症处理。
减量:皮疹消退超过80%时,可减少至每周2次,维持1个月,然后每周1次,维持1个月,最后每2周1次,维持2个月以上,剂量视患者接受照射后的反应和耐受情况减少15%~25%。总治疗时间需要4个月或更长。
NB-UVB可单独使用,亦可与中药药浴、其他外用制剂或系统药物联合应用。绝对禁忌证包括红斑狼疮、皮肌炎、妊娠、恶性黑色素瘤及各种皮肤癌前病变。相对禁忌证包括年龄<12岁、癌前病变、有砷治疗及放射治疗史、使用免疫抑制剂、卟啉病、白内障、肝功能不全等。
(三)系统药物治疗
1.维A酸类:常用药是阿维A,主要适用于斑块状、脓疱型和红皮病型银屑病,对关节病型银屑病疗效欠佳。因其有明确的致畸性,并且易引起骨骺过早闭合、血脂代谢异常和肝功能异常,故育龄期妇女、老年人、儿童及青少年患者应慎用,妊娠期妇女禁用。
常用推荐剂量为0.5~1.0 mg/kg/d,单药治疗的最佳剂量为30~50 mg/d,最好与食物同服,可加强药物吸收。治疗斑块状银屑病的推荐起始剂量为10~20 mg/d,持续2~4周,之后逐渐增加剂量至达到皮损明显改善,最大剂量不应超过1.0 mg/kg/d。初始治疗高剂量(0.75~1.00 mg/kg/d)推荐用于治疗脓疱型银屑病。维持剂量个体间差异较大,视患者情况而定。联合治疗时,建议剂量低于30 mg/d。
2.甲氨蝶呤(methotrexate,MTX):主要用于中重度斑块状、关节病型、红皮病型、泛发性脓疱型银屑病,甲银屑病、掌跖部位银屑病也有一定疗效。在光疗和其他系统药物治疗无效时尤为适用。
常用推荐剂量为5~25 mg/周,起始剂量5.0~7.5 mg/周,可单次口服或分3次口服(每12小时服药1次,每周连续服药3次),每2~4周增加2.5 mg,逐渐增加剂量至15~25 mg/周。皮下注射、肌内注射或静脉注射可以增加生物利用度,减轻胃肠道不良反应。病情控制后至少维持1~2个月后逐渐减量,每4周减2.5 mg,直到最小维持量。
为了减少MTX的不良反应,可以同时服用叶酸,推荐在每次应用MTX24 h后口服叶酸片5 mg。使用MTX需要关注其骨髓抑制、肝毒性、胃肠道反应、致畸性以及肺损害等不良反应。
(四)生物制剂
目前国内批准上市用于治疗银屑病的生物制剂包括TNF-α拮抗剂(依那西普、英夫利西单抗、阿达木单抗)、IL-17A抑制剂(司库奇尤单抗和依奇珠单抗)、IL-23抑制剂(古塞奇尤单抗)、IL-12/23抑制剂(乌司奴单抗)。有条件的基层医院可在上级医院皮肤科专科医师指导下,使用生物制剂作为银屑病慢病管理的维持治疗手段。
生物制剂常见的不良反应是感染、过敏反应等。进行生物制剂治疗之前要对患者的健康状况进行充分评估,治疗前需筛查血常规、肝功能、C反应蛋白、抗核抗体、肿瘤指标、妊娠试验以及感染相关指标如各种肝炎病毒标志物、HIV抗体、结核筛查。治疗开始后需定期询问病史和体检,监测药物过敏反应、妊娠试验、潜在或活动性结核、肝炎病毒复制情况和血常规、肝功能等实验室指标,注意监测恶性肿瘤相关指标。
作者:全科学苑
版权声明:
本网站所有注明“来源:梅斯医学”或“来源:MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明“来源:梅斯医学”。其它来源的文章系转载文章,本网所有转载文章系出于传递更多信息之目的,转载内容不代表本站立场。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










