【论著】新型冠状病毒感染对脑出血合并肺部感染患者短期预后不良预测价值的多中心回顾性研究
2024-05-25 中国脑血管病杂志 中国脑血管病杂志
本研究基于65 例脑出血合并COVID-19,以及90 例脑出血未合并COVID-19患者的临床资料,分析了COVID-19 及相关指标对脑出血患者短期预后的预测效能,以期为相关疾病诊疗提供数据支撑。
摘要:目的分析新型冠状病毒感染对脑出血合并肺部感染患者短期预后不良的预测效能。方法回顾性连续纳入2020年12月至2023年12月贵州医科大学附属医院、贵州医科大学第二附属医院、贵州医科大学附属白云医院、贵州医科大学附属乌当医院、贵州医科大学附属金阳医院、贵阳市第一人民医院、贵州省六盘水市人民医院、首都医科大学附属北京安贞医院住院治疗的脑出血患者共155例,分别为86、13、6、4、26、5、14、1 例,所有患者合并肺部感染。按照患者是否存在新型冠状病毒感染分为脑出血合并肺部感染及新型冠状病毒感染组即新冠阳性组和脑出血合并肺部感染但不合并新型冠状病毒感染组即新冠阴性组。入院2周时采用改良Rankin量表(mRS)对患者进行预后评分,以mRS评分≤3分为预后良好,纳入预后良好组,以mRS评分> 3分为预后不良,纳入预后不良组。对比各组患者入院时人口学资料(年龄、性别)、既往史(高血压病、糖尿病)、个人史(吸烟史)及临床资料如入院美国国立卫生研究院卒中量表(NIHSS)评分、入院格拉斯哥昏迷量表(GCS)评分、出血量、脑疝形成、血肿规则与否、临床检验指标[白细胞计数、中性粒细胞、淋巴细胞、单核细胞、血小板计数、C反应蛋白、中性粒细胞与淋巴细胞比值(NLR)、血小板与淋巴细胞比值(PLR)、肌酐、尿素、丙氨酸转氨酶、天门氨酸转氨酶、凝血酶原时间、活化部分凝血活酶时间]、新型冠状病毒感染情况、头部CT及胸部CT、机械通气与否、手术治疗、抗病毒治疗、脓毒症发生情况以及出院时NIHSS评分、出院时GCS评分以及入院2 周时mRS评分等指标。采用多因素Logistic回归分析方法分析影响脑出血合并肺部感染患者短期预后不良的独立危险因素,受试者工作特征(ROC)曲线评估各危险因素对脑出血合并肺部感染患者短期预后不良的预测效能。 结果(1)新冠阳性组较新冠阴性组患者入院NIHSS评分升高,淋巴细胞降低,C反应蛋白升高,NLR、PLR升高,入院2周时mRS评分升高,机械通气患者比例升高,抗病毒治疗患者比例升高,差异均具有统计学意义(均P < 0. 05)。(2)与预后良好组比较,预后不良组脑疝形成患者比例[25. 5%(13 / 51)比1. 9%(2 / 104)]及新型冠状病毒感染发生率[62. 7%(32 / 51)比31. 7%(33 / 104)]明显增高(均P <0.01),入院NIHSS评分升高[中位数评分:34(15,40)比8(4,11)分,P < 0. 01],入院GCS评分降低[9(5,12)分比14(12,15)分,P <0. 01],尿素升高[5. 90(4. 50,7. 01)mmol / L比4. 90(4. 10,5. 86)mmol / L,P = 0. 028],脓毒症发生率[13. 7%(7 / 51)比0]、机械通气患者比例[58. 8%(30 / 51)比6. 8%(7 / 104)]均增高(均P < 0. 01),出院时NIHSS评分较高[中位数评分:14.00(10. 75,21. 00)分比3.00(0. 00,6. 00)分,P < 0. 01],出院时GCS评分较低[12(10,14)分比15(15,15)分,P < 0. 01]。(3)Logistic回归分析结果表明,新型冠状病毒感染[OR(95% CI):4. 041(1.264 ~ 12. 920),P =0.019]、机械通气应用[OR(95% CI):9. 116(2. 467 ~ 33. 683),P = 0. 001]、入院NIHSS 评分增加[OR(95% CI):1. 118(1. 015 ~ 1. 231),P = 0. 023]均为脑出血合并肺部感染患者短期预后不良的独立危险因素,新型冠状病毒感染的ROC 曲线下面积为0. 663,敏感度和特异度分别为64. 0%和68.6%;机械通气的ROC 曲线下面积为0. 766,敏感度和特异度分别为60. 0%和93. 1%;新型冠状病毒感染与机械通气联合预测的ROC 曲线下面积为0. 825,敏感度和特异度分别为60. 0% 和93.1%。 结论新型冠状病毒感染、机械通气应用可能使脑出血合并肺部感染患者短期预后不良的风险增加,该结论有待大样本、多中心研究进一步验证。
脑出血是一种常见的急性脑血管病,美国卒中学会2022 年发布的自发性脑出血患者的管理指南指出,每年约10%的卒中患者为出血性卒中,其早期死亡率仍高达30% ~ 40% ,而后期约70%的患者留有不同程度的神经功能缺损。同时,脑出血患者由于长期卧床、长期呼吸机使用、全身应激状态、炎症风暴等,常可引起一系列并发症,以肺部感染最为常见[3]。新型冠状病毒感染(coronavirus disease 2019,COVID-19)是由新型冠状病毒(severe acute respiratory syndrome coronavirus 2,SARS-CoV-2)引发的一种急性呼吸系统传染病[4]。患者感染后可出现全身多系统损害,且全身损害严重情况与患者基础情况显著相关。但目前就COVID-19与脑出血不良预后是否相关国内外尚未见明确病例对照研究报道,仅有个案报道提示COVID-19 可加重脑出血患者疾病程度。本研究基于65 例脑出血合并COVID-19,以及90 例脑出血未合并COVID-19患者的临床资料,分析了COVID-19 及相关指标对脑出血患者短期预后的预测效能,以期为相关疾病诊疗提供数据支撑。
1 对象与方法
1. 1 对象与分组
回顾性连续纳入2020 年12 月至2023 年12 月于贵州医科大学附属医院、贵州医科大学第二附属医院、贵州医科大学附属白云医院、贵州医科大学附属乌当医院、贵州医科大学附属金阳医院、贵阳市第一人民医院、贵州省六盘水市人民医院、首都医科大学附属北京安贞医院住院治疗的脑出血患者共155 例,各医院依次分别纳入86、13、6、4、26、5、14、1 例,所有患者合并肺部感染。155 例患者中,男108 例(69. 7%),女47 例(30. 3%);年龄32 ~ 91 岁,中位年龄60(50,72)岁。将纳入研究的155 例患者按是否合并COVID-19 分为脑出血合并肺部感染及COVID-19 组(简称“新冠阳性组”),以及脑出血合并肺部感染但不合并COVID-19 组(简称“新冠阴性组”)。根据患者入院2 周时改良版Rankin量表(mRS)评分,将所有入选患者分为预后良好(mRS 评分≤ 3 分)组及预后不良(mRS 评分>3 分)组。
本研究方案已获得贵州医科大学附属医院医学科学伦理委员会(伦理审批号:2023 伦审第922 号)、首都医科大学附属北京安贞医院伦理委员会(伦理审批号:2023038X)审核批准,并获得患者或患者家属对诊疗的知情同意并书面签字。
1. 2 纳入与排除标准
纳入标准:(1)年龄≥ 18 岁;(2)脑出血诊断标准参照《中国脑出血诊治指南(2019)》,经头部CT或头部MRI 证实新发脑实质出血,破入或不破入脑室系统或蛛网膜下腔;(3)COVID-19 患者符合COVID-19诊断标准;(4)肺部感染诊断符合英国多学科组卒中相关肺炎共识。
排除标准:(1)年龄< 18 岁;(2)女性妊娠期;(3)严重全身疾病,多脏器功能衰竭,如肿瘤晚期恶液质状态,预估生存期< 6 个月;(4)外伤、肿瘤、梗死转化、脑血管淀粉样变、脑血管畸形、颅内动脉瘤破裂、凝血功能异常、口服抗凝药引起颅内出血;(5)蛛网膜下腔出血。
COVID-19诊断标准:(1)具有COVID-19 的相关临床表现。(2)具有以下一种或以上病原学、血清学检查结果:① SARS-CoV-2核酸检测阳性;②SARS-CoV-2抗原检测阳性;③SARS-CoV-2分离、培养阳性;④恢复期SARS-CoV-2特异性IgG抗体水平升高,为急性期4倍或以上。
肺部感染诊断标准:参照英国多学科组卒中相关肺炎共识,至少符合以下条件中的一项:(1)无其他明确原因的发热(体温> 38 ℃);(2)白细胞减少(白细胞计数< 4. 0 × 109 / L)或白细胞增多(白细胞计数> 12. 0 × 109 / L);(3)年龄≥ 70岁的成年人,无其他明确原因出现意识状态改变。且至少符合以下中的2项要求:(1)新发脓痰,或24 h内痰液性质改变,或呼吸道分泌物增多,或吸痰需求增加;(2)新发咳嗽或原有咳嗽加重,或出现呼吸困难,或出现呼吸急促(呼吸频率> 25 次/ min);(3)肺部听诊存在啰音、爆破音或支气管呼吸音;(4)存在气体交换障碍,同时≥ 2 个系列胸部X线片至少有以下1 项表现:新的或进展性的浸润影、实变或磨玻璃影(对于无肺部或心脏疾病的患者,存在1 个系列明确的胸部X线片改变即可)。
1. 3 资料收集
收集并对比患者基线及临床资料,包括年龄、性别、高血压病史、糖尿病史、吸烟史、入院美国国立卫生研究院卒中量表(NIHSS)评分、入院格拉斯哥昏迷量表(GCS)评分、出血量、脑疝形成、血肿规则与否、白细胞计数、中性粒细胞、淋巴细胞、单核细胞、血小板计数、C反应蛋白、中性粒细胞与淋巴细胞比值(neutrophil to lymphocyte ratio,NLR)、血小板与淋巴细胞比值(platelet to lymphocyte ratio, PLR)、肌酐、尿素、丙氨酸转氨酶、天门氨酸转氨酶、凝血酶原时间、活化部分凝血活酶时间、头部CT及胸部CT、COVID-19情况、脓毒症发生情况、机械通气与否、手术治疗、抗病毒治疗、出院时NIHSS评分、出院时GCS评分以及入院2 周时mRS评分。
实验室检测指标参考范围参照贵州医科大学附属医院检验科各项目参考区间,即白细胞计数:(3. 5 ~9. 5)×109 / L,中性粒细胞:(1. 8 ~ 6. 3)× 109 / L,淋巴细胞:(1. 1 ~3. 2)×109 / L,单核细胞:(0. 1 ~ 0. 6)×109 / L,血小板计数:(125 ~ 350)× 109 / L,C反应蛋白:0 ~ 5 mg / L,肌酐:57 ~ 97 μmol / L,尿素:3. 1 ~8. 0 mmol / L,丙氨酸转氨酶:9 ~ 50 U / L,天门氨酸转氨酶:15 ~ 40 U / L,凝血酶原时间:9. 8 ~ 12. 1 s,活化部分凝血活酶时间:23. 3 ~ 32. 5 s。
脓毒症诊断标准参考拯救脓毒症运动:2021 年国际脓毒症和脓毒性休克管理指南,即当序贯性器官功能衰竭评分(sequential organ failure assessment, SOFA)或快速序贯性器官功能衰竭评分(quick sequential organ failure assessment, qSOFA)> 2分时,诊断为脓毒症。
患者颅内出血量采用多田公式进行计算。
1. 4 治疗方法
1. 4. 1 脑出血治疗方法:脑出血治疗参照美国卒中学会2022年发布的自发性脑出血患者管理指南,入院后予以早期强化降压,维持血压在130/ 60 mmHg。如患者应用华法林等抗凝药物,则予以4 因子凝血酶原复合物(four-factor prothrombin complex concerntrates,4F-PCC)或维生素K止血治疗,必要时可予以输注新鲜冰冻血浆等止血治疗。同时应早期应用物理方法预防下肢深静脉血栓形成。幕上出血> 30 ml、幕下脑出血、脑干受压伴或不伴梗阻性脑积水或神经功能障碍加重的患者,可根据各中心实际情况行微创或开颅手术进行治疗。
1. 4. 2 肺部感染治疗方法:肺部感染治疗参照《卒中相关性肺炎诊治中国专家共识(2019 更新版)》,可予以氨溴索、乙酰半胱氨酸、羧甲司坦等药物静脉或雾化吸入充分稀释痰液;加强口腔护理(使用等渗盐水、氯己定或聚维酮碘含漱液冲洗、刷洗牙齿和舌面等);适当予以氧疗与呼吸支持,如常规氧疗误吸可予以机械通气;积极抗感染治疗,原则为经验性治疗与目标性抗感染治疗有机结合,诊断肺炎6 h内或尽快用药;同时可予以对症支持治疗、营养支持治疗及中医中药治疗。
1. 4. 3 COVID-19 治疗方法:COVID-19 治疗参照《新型冠状病毒感染诊疗方案(试行第十版)》,入院后予以适当氧疗,如为明显呼吸衰竭患者及时予以机械通气、体外膜肺氧合(extracorporeal membrane oxygenation,ECMO)等氧合支持治疗。可予以干扰素α、利巴韦林联合干扰素或洛匹那韦/利托那韦、磷酸氯喹及阿比多尔抗病毒治疗。可予以恢复期患者血浆、静脉注射COVID-19 人免疫球蛋白、托珠单抗免疫治疗。亦可酌情予以甲泼尼龙抗炎治疗。危重症患者同时应注意抗凝、肾脏功能支持及替代治疗、循环支持治疗。同时可酌情予以中医中药治疗。
1. 4. 4 出院时效果评估:脑出血患者出院时采用GCS、NIHSS评分进行效果评估。
1. 4. 5 并发症观察:观察患者病程中是否发生脓毒症等并发症,同时病程中是否需机械通气支持治疗。
1. 4. 6 随访:患者入院第14天若患者仍在院,则直接进行临床病情评估。若患者已出院,则采用门诊或电话方式进行临床随访,以mRS评分≤ 3 分为预后良好,mRS 评分> 3 分为预后不良,其中mRS 评分6分为死亡。
1. 5 统计学分析
采用SPSS 26. 0、Python 3. 12. 0 软件进行数据处理及统计学分析。采用Kolmogorov-Smirnov 检验计量资料是否符合正态分布,对符合正态分布的计量资料以x- ± s表示,组间比较采用两独立样本t检验;对非正态分布的计量资料以中位数及四分位数[M(P25,P75)]表示,组间比较采用Mann-Whitney U检验。计数资料以频次或百分比表示,组间比较采用χ2 检验。将单因素分析中差异有统计学意义(P < 0. 05)的因素纳入多因素Logistics回归分析,分析脑出血合并肺部感染患者短期不良预后的影响因素,并通过分析受试者工作特征(receiver operating characteristic,ROC)曲线,使用平衡准确率法计算各因素预测脑出血合并肺部感染短期不良预后的敏感度、特异度、阳性预测值和阴性预测值。以P < 0. 05为差异具有统计学意义。
2 结果
2. 1 新冠阳性组与新冠阴性组患者基线及临床资料比较
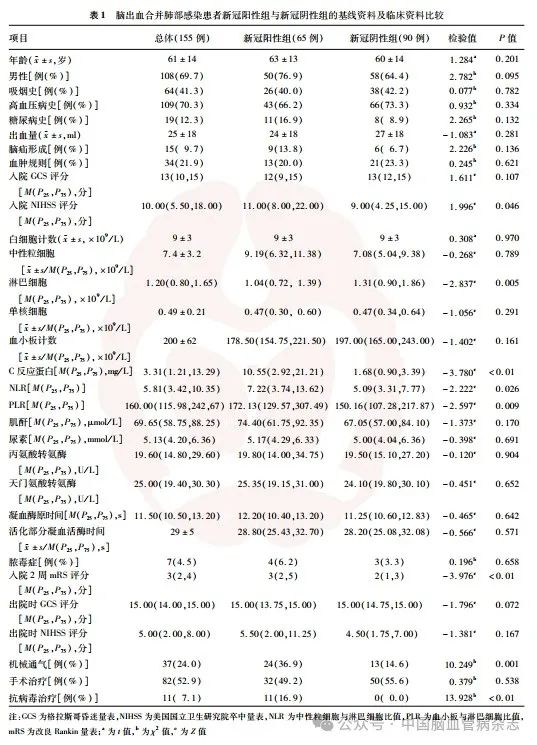
所有患者中,新冠阳性组65例,年龄33 ~ 89岁,平均(63 ± 13)岁;出血量0 . 78 ~ 66 . 26 ml,平均(24 ± 18)ml。新冠阴性组90例,年龄32 ~ 91岁,平均(60 ± 14)岁;出血量0. 80 ~ 76. 15 ml,平均(27 ±18)ml。两组入院NIHSS评分、淋巴细胞、C反应蛋白、NLR、PLR、入院2周时mRS评分、机械通气患者比例、抗病毒治疗患者比例差异均有统计学意义(均P < 0. 05)。两组患者年龄、性别、吸烟史、入院GCS评分、高血压病史、糖尿病史、出血量、脑疝形成、血肿规则与否、出院时GCS 评分和NIHSS 评分、脓毒症发生率和手术治疗患者比例及其余检验指标差异均无统计学意义(均P > 0. 05)。见表1。
2. 2 预后良好组和预后不良组患者基线及临床资料对比
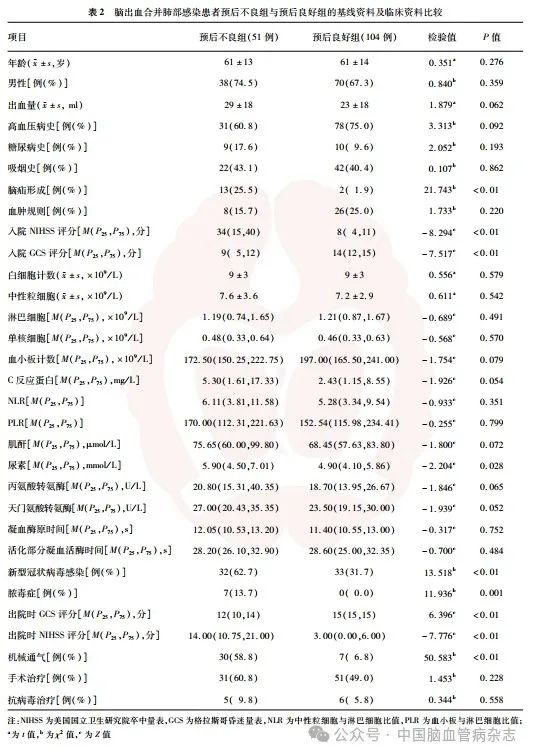
155例患者中,预后良好组104 例(67. 1%),男70例,女34例;年龄32 ~ 91 岁,平均(61 ± 14)岁;出血量0. 78 ~ 76. 15 ml,平均(23 ± 18)ml。预后不良组51例(32. 9%),男38例,女13例;年龄33 ~89岁,平均(61 ± 13)岁;出血量2 . 27 ~ 60 . 80 ml,平均(29 ± 18)ml。两组入院NIHSS 评分、入院GCS 评分、脑疝形成、尿素、COVID-19 患者比例、脓毒症发生率、出院时GCS评分和NIHSS 评分、机械通气比例差异均具有统计学意义(均P<0. 01)。两组患者年龄、性别、出血量、血肿规则与否、高血压病史、糖尿病史、吸烟史及其他检验指标差异均无统计学意义(均P>0. 05)。见表2。
2. 3 合并COVID-19 脑出血患者的短期预后不良危险因素
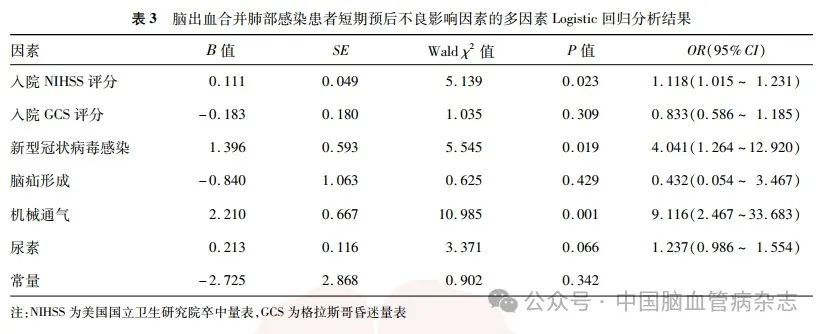
以入院2周预后不良作为因变量,将单因素分析中除出院时NIHSS评分、GCS评分等预后指标外P < 0. 05 的项目作为自变量,去除单组例数为0 的变量脓毒症进行多因素Logistic 回归分析,结果显示,入院NIHSS评分、COVID-19、机械通气为脑出血合并肺部感染患者短期预后不良的独立危险因素(均P < 0. 05)。见表3。
2. 4 COVID-19对脑出血合并肺部感染患者短期预后不良的预测效能
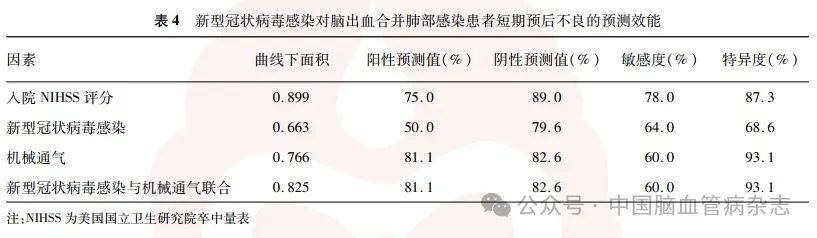
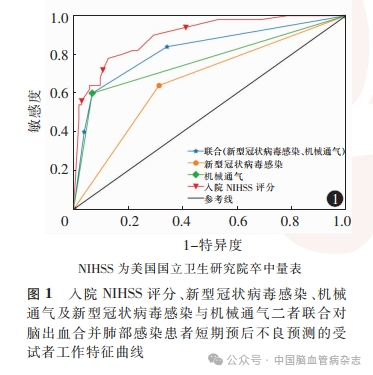
ROC 曲线分析结果显示,入院NIHSS 评分、COVID-19、机械通气预测脑出血合并肺部感染的短期预后不良曲线下面积分别为0. 899(95% CI:0.844 ~ 0. 947,P < 0. 01)、0. 663(95% CI:0. 585 ~0. 743,P < 0. 01)、0. 766(95% CI:0. 692 ~ 0. 835,P < 0. 01),COVID-19 和机械通气联合预测脑出血合并肺部感染的短期预后不良的曲线下面积为0.825(95% CI:0. 748 ~ 0. 890,P < 0. 01)。其阳性预测值、阴性预测值、敏感度和特异度见表4,ROC 曲线图见图1。
3 讨论
既往文献报道了COVID-19 可使脑出血预后恶化,但仅为病例报道,尚无病例对照研究。本研究使用Logistic 回归对COVID-19 与脑出血合并肺部感染患者的短期不良预后的关系进行了分析,采用ROC曲线评估其预测价值,结果显示,COVID-19为脑出血合并肺部感染患者短期不良预后的独立危险因素,ROC曲线下面积为0. 663,敏感度、特异度分别为64. 0%、68. 6%,表明COVID-19作为预测脑出血合并肺部感染患者短期不良预后的指标具有一定的价值。其机制可能在于COVID-19 加重了脑出血患者的全身炎性反应。同时目前有报道在表现为卒中的COVID-19 患者脑脊液中找到SARS-CoV-2核酸,证实了SARS-CoV-2 可以透过血-脑屏障,感染中枢神经系统。由于脑出血后患者血-脑屏障受损后其通透性增强,故我们推测COVID-19导致脑出血合并肺部感染患者短期预后不良亦可能是通过病毒直接损伤神经元所致。
目前已有报道的COVID-19 与卒中不良预后的相关研究集中在白细胞、淋巴细胞、C反应蛋白等炎性反应指标中,但大部分报道仍以单中心病例报道为主,未见大规模病例对照研究。本研究结果表明,新冠阳性组患者C 反应蛋白、NLR、PLR升高,淋巴细胞降低,与既往Pavlov等、Benger 等的报道一致,但未发现上述炎性反应指标与预后相关,这可能与本研究的病例数较少有关。同时,本研究结果表明,脑出血合并肺部感染患者脓毒症发生率升高,但未证实脓毒症发生是脑出血合并肺部感染患者短期预后不良的独立危险因素,这亦可能与样本量较少有关。
Berikol等在2021 年的研究中指出,新冠阴性组患者,往往需要更多的机械通气支持,但未证实机械通气对预后是否有明确影响。本研究结果表明,新冠阳性组患者需要应用机械通气支持者较新冠阴性组更多,同时Logistic回归分析表明,机械通气是脑出血合并肺部感染患者短期预后不良的独立危险因素。ROC 曲线提示其曲线下面积为0.766,敏感度、特异度分别为60. 0%、93. 1%,表明机械通气作为预测脑出血合并肺部感染患者短期预后不良的指标具有一定的预测价值。
由于目前本研究样本量尚少,当将单因素分析中P < 0. 10项目作为自变量纳入分析后,由于部分数据缺失,导致可用样本量过少,仅87 个样本,Logistic回归结果参考价值及可信度较目前标准而言较弱。待后期研究数据量增大后,我们可扩大自变量数,提高回归结果准确性。
由于入院NIHSS 评分为入院时评估患者病情严重程度指标,已有大量文献、指南报道入院时NIHSS评分高的患者预后差,与本研究结论相符,故本研究不再予以赘述。
综上,合并COVID-19 及肺部感染的脑出血患者短期预后较不合并COVID-19者差,当脑出血患者合并COVID-19及肺部感染同时需机械通气时,其预后更差;COVID-19、机械通气应用是脑出血合并肺部感染患者短期不良预后的独立危险因素,其对脑出血合并肺部感染患者短期不良预后有一定的预测效能。本研究尚存在一定局限性:首先为回顾性研究,可能存在数据选择偏倚;其次,样本量较小,缺乏大数据量进行统计,未来将扩大样本量及中心数目对研究结果进一步论证与完善。
作者:中国脑血管病杂志
版权声明:
本网站所有注明“来源:梅斯医学”或“来源:MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明“来源:梅斯医学”。其它来源的文章系转载文章,本网所有转载文章系出于传递更多信息之目的,转载内容不代表本站立场。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










#脑出血# #新型冠状病毒感染# #肺部感染#
17