GW-ICC 2023:2023年高甘油三酯血症临床管理多学科专家共识解读
2023-09-11 MedSci原创 MedSci原创
来自复且大学附属华山医院的谢坤教授以《2023高甘油三酯血症临床管理多学科专家共识解读》为题做精彩演讲,梅斯医学整理重点内容,分享给各位同道。
高甘油三酯血症(HTG)是我国常见的血脂异常类型。流行病学研究表明,HTG 是动脉粥样硬化性心血管疾病(ASCVD)及急性胰腺炎的危险因素之一,且与超重 / 肥胖、胰岛素抵抗 /2 型糖尿病、非酒精性脂肪性肝病、慢性肾脏病有明确关联。近期,发布的《高甘油三酯血症临床管理多学科专家共识》全面阐释了HTG的诊治和管理。
第34届长城心脏病学大会暨亚洲心脏大会(GW-ICC 2023)上,来自复且大学附属华山医院的谢坤教授以《2023高甘油三酯血症临床管理多学科专家共识解读》为题做精彩演讲,梅斯医学整理重点内容,分享给各位同道。
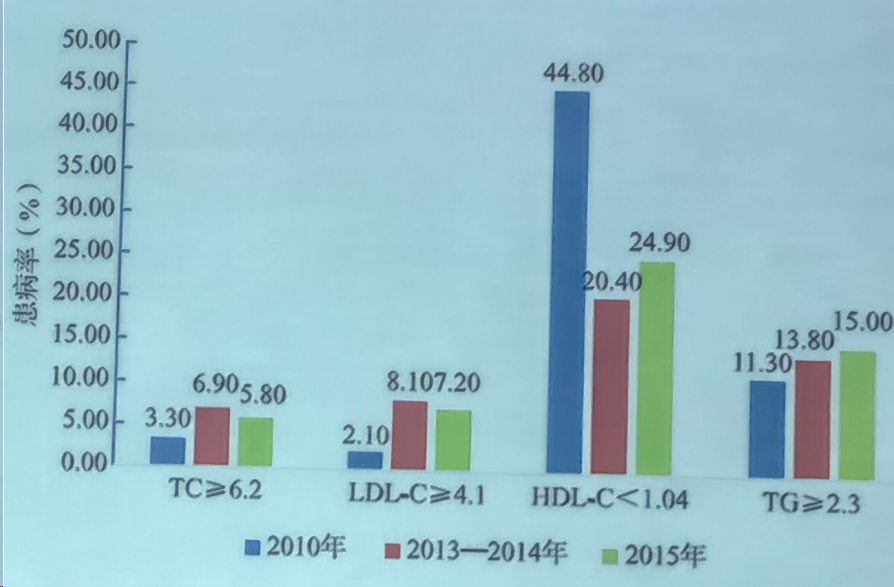
一、我国HTG患病率
目前,我国人群TG水平逐年升高,成年人中1.7mmol/L≤TG<2.3mmol/L者占比为12%,TG≥2.3mmol/L(HTG)者占比为15%,ASCVD、超重/肥胖、2型糖尿病NAFLD、CKD人群中HTG患病率约为35%-50%。
二、HTG致动脉粥样硬化的机制
心血管疾病是全球的首要死亡原因。血脂异常是 ASCVD 最重要且可纠治的危险因素之一。在血脂异常的管理中,LDL-C是公认的首要危险因素和干预靶标。临床流行病学和孟德尔随机化研究均显示,HTG与动脉粥样硬化密切相关,是心血管剩留风险的主要危险因素之一。
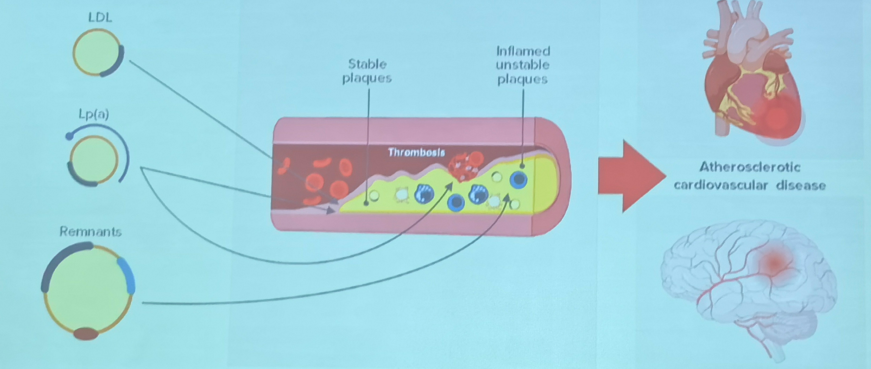
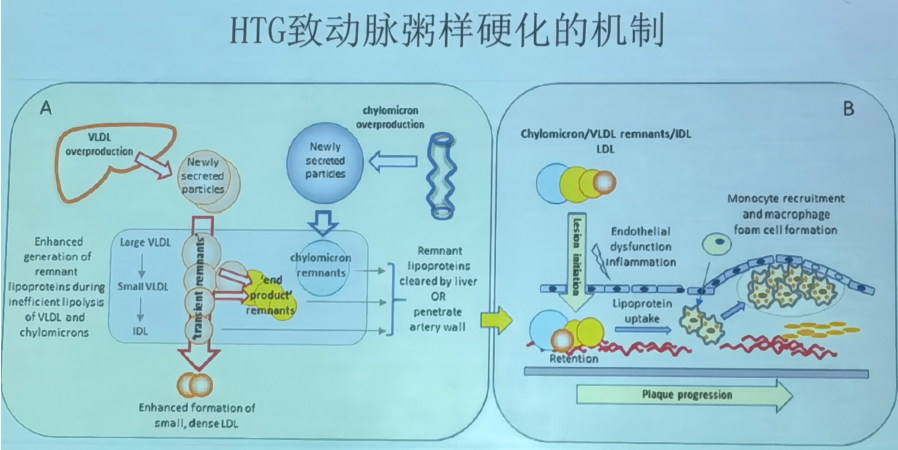
虽然TG本身并不具有直接致动脉粥样硬化的作用,但TRL可直接参与AS的形成,且HTG状态下脂代谢途径和代谢效能发生改变,导致TRL生成过多,同时LDL及高密度脂蛋白(HDL)的结构和功能也发生变化,小而密的LDL增加,HDL参与的胆固醇逆转运和抗氧化能力减弱。血中TRL含有较多胆固醇成分,其中CM残粒中包含的胆固醇成分最高可达LDL所含胆固醇成分的4倍。
因此,HTG是致动脉粥样硬化的TRL颗粒增多的标志,提示动脉粥样硬化风险显著增加。孟德尔遗传学研究发现,基因突变导致的低TG血症与ASCVD风险降低显著相关。杂合子型APOC3基因缺失突变相关的ApoC Ⅲ水平下降能使TG水平降低达50%。纯合子型APOC3基因缺失突变会导致极低的TG水平,即便食用脂肪餐也不会导致TG上升,这类人群的ASCVD风险明显降低。同样,ANGPTL3和ANGPTL4基因功能缺失突变也与TG下降及ASCVD风险降低显著相关。
1,除需关注ASCVD风险外,更需关注急性胰腺炎风险
HTG是急性胰腺炎的第三大病因,仅次于胆道疾病和酒精滥用。HTG相关急性胰腺炎占急性胰腺炎的4%-10%,且HTG有超过酒精滥用成为急性胰腺炎第二大病因的趋势。HTG使胰腺局部FFA水平升高、pH值和微环境发生改变、微循环障碍、炎症反应、钙超载等都是HTG患者中急性胰腺炎发病的机制。HTG与急性胰腺炎的发生有显著的相关性。有研究发现,非空腹TG超过2mmol/L时,胰腺炎风险持续增加;当TG≥5mmol/L时,胰腺炎风险增加8.7倍,远远超过急性心肌梗死风险的增加。在基因突变的HTG患者中,TG水平处于10-20mmol/L时,急性胰腺炎发病率为3%;TG水平>20mmol/L时,急性胰腺炎发病率为15%;单基因突变的乳糜血症患者发生急性胰腺炎的风险最高。
2,HTG与NAFLD密切相关
近年来,NAFLD及其严重类型非酒精性脂肪性肝炎(NASH)的患病率显著升高,NAFLD中有39%合并HTG。
在营养过剩、胰岛素抵抗状态下,肝脏中VLDL分泌虽增多, 但TG合成远超VLDL 分泌,TG逐步在肝细胞胞浆内沉积,这是导致NAFLD形成的重要原因之一。
2020年亚太肝病研究协会指南建议,将NAFLD的名称更新为代谢相关脂肪性肝病(MAFLD)。
3,HTG与CKD 密切相关
CKD患者中HTG的患病率高达44.4%,HTG是CKD患者中最常见的血脂异常类型。CKD患者出现HTG的原因及主要机制包括:脂肪酸合成增加和LPL活性受到抑制,导致TG降解减少。
传统的TG采样推荐空腹采血,即禁食12h后采血进行血脂测定,目前大多数国家仍然如此操作,但有些国家(如丹麦)一直采用非空腹血脂。个体内与个体间的TG水平变异均较大,同一个体的TG水平受饮食和不同时间等因素的影响,故同一个体在多次测定时,TG水平可能有较大差异。无论有无血脂异常,餐后TG水平都可升高(约0.3mmol/L)。若非空腹血清TG水平显著升高,则需采集空腹血液标本来检测TG水平。
与空腹血脂检测相比,非空腹血脂检测时抽血更加方便,因此可能会提高患者对降脂治疗和血脂监测的依从性。虽然空腹血脂水平比较稳定,但目前尚无科学证据证明空腹血脂水平优于非空腹血脂水平。其次,进食正常饮食后2-6h,TG水平平均仅升高0.2-0.4mmol/L。此外,非空腹脂质、脂蛋白和载脂蛋白水平(包括LDL-C水平)与心血管风险的关系更为密切,多数人全天有规律地进食,通常仅在早晨禁食数小时,因此非空腹血脂水平是代表平均血脂的更好指标。目前国内尚缺乏非空腹TG诊断标准的流行病学依据,仍以空腹TG检测为主。
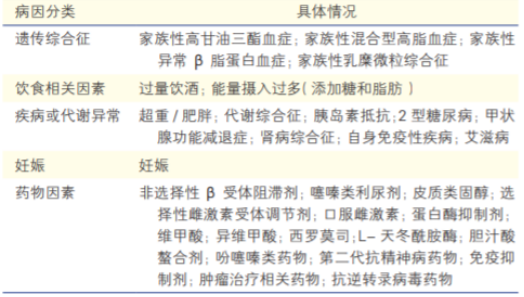
HTG的病因包括遗传因素、饮食相关因素、疾病或代谢异常、妊娠以及药物因素。
四、HTG的治疗——生活方式改变
1,运动和减重
推荐每周至少进行150min中等强度运动或75min高强度运动。超重/肥胖者应进一步增加运动量,将体重降至相对合适的范围。
2,营养管理
(1)碳水化合物:多摄入富含膳食纤维、低血糖生成指数的食物,少摄入精制碳水化合物及添加糖的食物。
(2)脂肪:尽量以单不饱和脂肪酸或多不饱和脂肪酸代替饱和脂肪酸,避免摄入反式脂防酸。有胰腺炎风险的重度HTG患者需更严格控制脂肪摄入。
(3)蛋白质:增加蛋白质摄入。高蛋白饮食定义为:蛋白质供能比25%、脂肪供能比30%、碳水化合物供能比45%。
(4)其他饮食推荐:增加新鲜蔬菜和水果的摄入,推荐每日摄入300~500g蔬菜、200~350g水果,多吃豆类及豆制品;建议每周摄入鱼类至少两次或300~500g;限制全脂类奶制品的摄入,尽量避免摄入添加糖的奶制品和饮料;TG<5.7mol/L的患者应适当多摄入坚果,而TG≥5.7mol/L的患者应适当减少坚果的摄入。
(5)间歇性断食疗法也有助于减轻体重、降低TG。
3,限酒和戒酒
建议TG<5.7mol/L的患者限制饮酒,酒精摄入量<30g/d;TG≥5.7mmol/L的患者需完全戒酒。
五、HTG的治疗——药物治疗
FIELD研究——非诺贝特
一项FIELD研究纳入了9795例未使用降脂药物的糖尿病患者,随机分为非诺贝特治疗组和对照组。研究发现,主要终点事件无显著差异。非致死性心肌梗死减少11%(p=0.010),冠脉血运重建术减少21% (p=0.003)。在糖尿病合并TG>2.3mmol/L的亚组中,非诺贝特使总心血管风险下降了27% (p-0.05)。
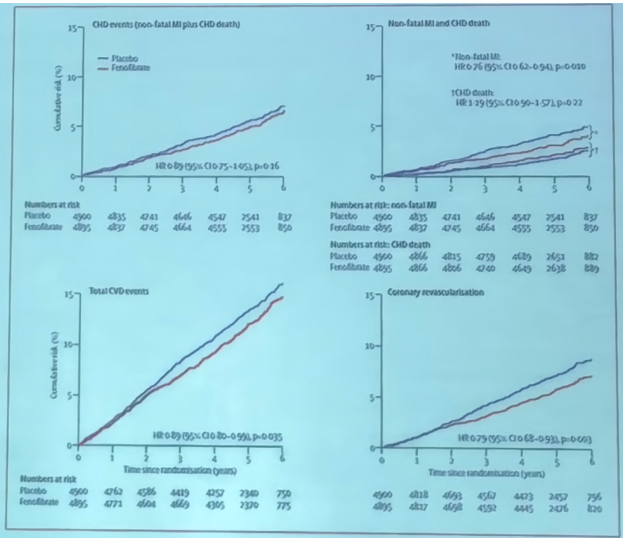
ACCORD血脂研究——非诺贝特
该研究纳入5518例2型糖尿病伴或不伴ASCVD的患者,在辛伐他汀的基础上加用非诺贝特治疗。研究发现,非致死性心肌梗死、非致死性卒中和心源性死亡未发现显著差异。亚组分析显示在糖尿病合并TG≥2.3mmo/L且HDL≤0.88mmol/L的患者中,非诺贝特治疗组主要终点事件有下降的趋势 (12.4% VS17.3%,p=0.057)。
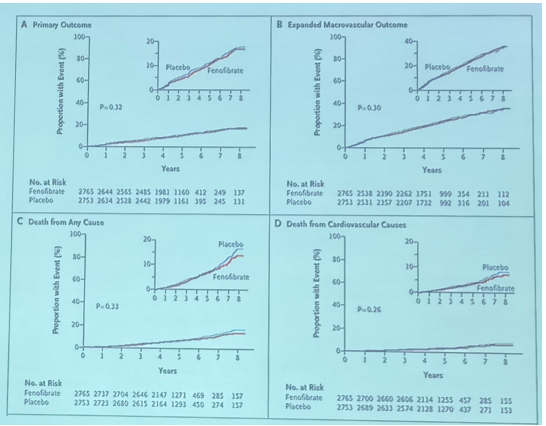
PROMINENT研究——培马贝特
该研究纳入了10497例轻中度高甘油三酯血症(200mg/dL-499mg/dL),且HDL≤40mg/dL的2型糖尿病患者。研究的中位随访时间为3.4年,培马贝特降低TG26.2%,降低VLDL25.8%,降低APOCIII 27.6%,然而ApoB升高4.8%,LDL升高12.3%。两组间主要心血管终点事件发生风险差异无统计学意义。
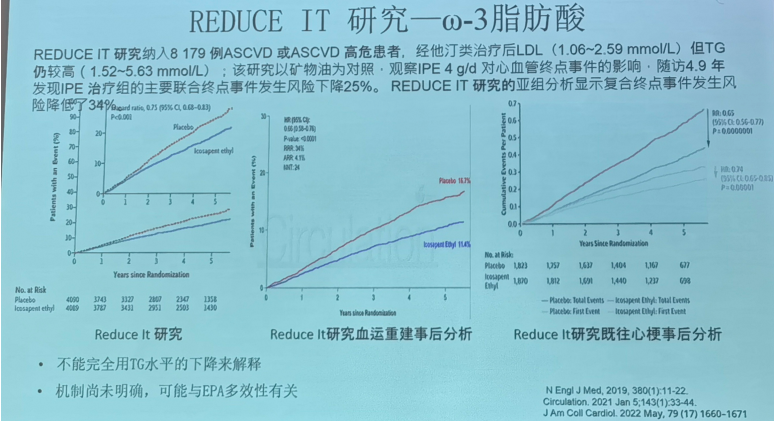
REDUCE IT 研究——ω-3脂肪酸
REDUCEIT研究纳入8179例ASCVD或ASCVD高危患者,经他汀类治疗后LDL(1.06~2.59mmolL)但TG仍较高(1.52~5.63mmolL);该研究以矿物油为对照,观察IPE4g/d对心血管终点事件的影响,随访4.9年发现IPE治疗组的主要联合终点事件发生风险下降25%。REDUCE IT研究的亚组分析显示复合终点事件发生风险降低了34%。
STRENGTH研究——ω-3脂肪酸
STRENGTH研究纳入了13078例经过他汀治疗的ASCVD或ASCVD高危人群,随机接受每天4g的ω-3脂肪酸(二十碳五烯酸(EPA)和二十二碳六烯酸(DHA)的组合),以玉米油作为安慰剂,平均随访42周。
其他有降TG作用的其他降脂药物
他汀类
1,他汀类药物对TG的降低幅度约为15%~20%;
2,TG正常时,他汀类药物对TG的降低作用不明显;
3,但若存在HTG(TG≥2.3mmol/L),他汀类药物对TG的降低幅度增加。
4,红曲制剂可降低TG达35%左右。
有降TG作用的非降脂药物
1,肝素:肝素能促进LPL释放,促进TG水解,从而降低TG水平。
2,胰岛素:胰岛素也能增加LPL表达,加速CM和TG降解,可同时降低血糖和TG。
血浆分离
血浆分离包括血浆置换(TPE)和脂蛋白分离(LA);单次TPE可将TG降低49%~97%,单次LA可将TG降低20%~61%;对于TPE或LA用于治疗极重度HTG,目前尚缺乏高级别的循证医学证据;若HTG相关急性胰腺炎患者经药物治疗24-48h后血清TG仍>11.3mmol/L或降幅未达50%,则建议进行血浆分离治疗。
HTG血症的新兴干预靶点
ANGPTL3由肝脏分泌,主要抑制LPL和内皮细胞酯酶的活性。遗传队列研究表明,ANGPTL3基因功能缺失型突变的表型为TG、LDL-C和HDL-C显著降低,冠状动脉疾病发生风险较普通人群降低34%~41%。因此,抑制ANGPTL3水平能增强LPL的功能,从而促进TG的脂解。目前正在研发的多种ANGPTL3靶向治疗策略,包括ANGPTL3单克隆抗体和ANGPTL3反义寡核苷酸。
六、特殊人群HTG的管理
1,急性胰腺炎用药
1)贝特类药物;
2)ω-3脂肪酸;
3)肝素能促进LPL释放,急性期使用肝素能促进TG脂肪解;
4)胰岛素能增加LPL表达,急性期使用静脉胰岛素降低TG和血糖;
5)急性期在药物治疗24-48小时后,若TG仍≥11.3mmo1/L可考虑行血浆分离。
2,妊娠
1)妊娠前应充分筛查和评估;
2)妊娠状态下因营养摄入增加和体内激素水平变化均可导致TG异常增高;
3)容易合并急性胰腺炎;
4)ω-3脂肪酸能有效并相对安全地降低TG;
5)其次可考虑肝素和静脉胰岛素;
6)贝特类药物可在妊娠中晚期谨慎考虑;
7)必要时行血浆分离。
3,CKD
1)贝特类药物主要通过肾脏清除;
2)贝特类不建议用于3b-5期和透析的患者;
3)肾移植患者需警惕贝特类药物和免疫抑制剂的相互作用;
4)贝特类与他汀联用会增加肾功能损害风险;
5)已经接受他汀治疗的CKD患者,若TG仍高可联用ω-3脂肪酸。
4,青少年
1)查找并纠正继发性因素
2)以生活方式改变为基础
3)贝特类
4)ω-3脂肪酸
5)他汀类
总结
中国人群中HTG患病率高达15%。轻中度HTG的首要风险是ASCVD,重度HTG更需关注胰腺炎风险,HTG也与超重/肥胖、胰岛素抵抗/2型糖尿病、NAFLD及CKD密切相关。
此外,生活方式干预和治疗原发基础疾病是HTG治疗的基础。.以降低TG为主的调脂药物有贝特类药物、处方级ω-3脂肪酸和烟酸类药物,主要用于预防和治疗HTG相关胰腺炎。
接受他汀类药物治疗的ASCVD患者及ASCVD高危人群若仍存在HTG,建议加用处方级ω-3脂肪酸(优选IPE)或贝特类药物(优选非诺贝特),以降低ASCVD剩留风险。针对特殊人群的HTG应个体化治疗。
版权声明:
本网站所有注明“来源:梅斯医学”或“来源:MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明“来源:梅斯医学”。其它来源的文章系转载文章,本网所有转载文章系出于传递更多信息之目的,转载内容不代表本站立场。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











认真学习了
40